X-Doctor

Xavier no Cérebro
Há um momento, nesse último filme sobre a ficção mutante dos X-Men, em que o jovem Charles Xavier entra em seu aparato chamado Cérebro e, vestindo um capacete futurista ligado por intermédio de tubos a uma máquina algo obsoleta, conecta-se com todos os mutantes do mundo. Tudo o que ele vê e sente é sofrimento. Dor, incompreensão, violência verbal e física. Em um determinado momento, os relógios marcadores explodem e ele arranca o capacete dizendo que não consegue mais aguentar aquilo. É convencido a encarar seu destino quando lhe dizem que, na verdade, o que ele não aguenta não é a dor dos outros, mas a sua própria.
Há algo muito médico no comportamento de Charles Xavier. Não se trata apenas do acesso a queixas e dos relatos de sofrimento as semelhanças do professor com um habitus médico. Pior. Trata-se de, ao tomar conhecimento deles, considerá-los sua responsabilidade e acreditar que se pode minimizá-los. Digo “acreditar” porque nem sempre isso é possível, mas o médico acha que, de alguma forma, sim, isso é possível! E vai tentar. E vai se arrepender de ter tentado isso e não aquilo. E vai vacilar e tentar retroceder, para novamente ser impelido a ir adiante.
E vai alternar momentos de felicidade e onipotência, com outros de miserável culpa e remorso sabe-se-lá-de-quê, sendo que os últimos ofuscarão progressivamente os primeiros fazendo surgir a humildade insolente que lhes é peculiar. E vai envelhecer assim, ouvindo queixas em múltiplas vozes com som digital estéreo surround e agir sempre em contraponto com a sensação de ter deixado algo para trás. Dormirá cada vez menos. Falará cada vez menos de suas coisas e das coisas que viu e vê, todavia quando resolver pronunciar-se, dobrará sua voz como a de um instrumento com afinação trocada, scordatura desafinada a princípio, sem sentido até, mas que à escuta atenta soará extremamente inusual e bela, como são mesmo as coisas do declínio e da finitude, numes de seu destino com os quais ele, finalmente, se reconciliará.
Medicina e Pena de Morte II
A injeção letal é o método preferido de execução de prisioneiros condenados à pena de morte nos EUA, como vimos no último post. O procedimento é do agrado de vários setores envolvidos porque assemelha-se ao procedimento médico da anestesia geral. De fato, muitas execuções têm sido realizadas no interior de hospitais prisionais. Tende a ser limpo, indolor e mais, digamos, profissional, já que segue um protocolo rígido, como também já vimos. Quando tal protocolo não é seguido à risca, os norte-americanos utilizam-se do termo botched para descrever que foi “mal-feito”, algumas improvisações tiveram que ser realizadas e as coisas não andaram da forma como deveriam. A tabela abaixo mostra a botch rate de cada técnica no período de 1890 a 2010, segundo a BBC.
|
Execuções nos EUA 1890 – 2010 |
||
| Método |
Número de execuções |
Botch rate |
| Fuzilamento |
34 |
0% |
| Eletrocução |
4.374 |
1,9% |
| Enforcamento |
2.721 |
3,1% |
| Câmara de Gás |
593 |
5,4% |
| Injeção Letal |
1.054 |
7,1% |
| Fonte: Gruesome Spectacles: Botched Executions and America’s Death Penalty em http://www.bbc.com/news/magazine-28555978 | ||
Com uma taxa de 7% de falhas protocolares, a mais alta entre todos os métodos de execução, a injeção letal começou a ser questionada por advogados, funcionários prisionais e pela sociedade civil. A partir da década de 80, cada vez mais juízes passaram a exigir a presença de um médico que acompanhasse as mortes, pois ao executar aproximadamente 40 pessoas por ano, 2 ou 3 teriam mortes “ruins”, número considerado elevado, e um especialista poderia ser útil. As sociedade médicas, entretanto, não gostaram. A AMA (Sociedade Médica Americana) emitiu uma resolução posicionando-se contra a partipação dos médicos em execuções porque tal atuação violava o artigo 2.06 que estabelece que (em livre tradução) “[um] médico, como membro de uma profissão dedicada a preservar a vida enquanto ainda houver esperança em mantê-la, não deve tomar parte de execuções autorizadas”. São também, segundo a AMA, inaceitáveis as participações médicas na administração e prescrição de drogas, monitorização dos sinais vitais, aconselhamento técnico, estabelecimento de acessos venosos e sua supervisão ou mesmo a simples presença médica na sala de execução. Mesmo a constatação do óbito é uma violação já que é vedado ao médico reanimar o prisioneiro caso ele ainda esteja vivo. Apenas a prescrição de sedativos para ansiedade antes do procedimento e a certificação da morte após outra pessoa fazê-lo são permitidas (1). As sociedades dos médicos vinculados ao sistema prisional (SCP) e a Sociedade Americana de Enfermagem (ANA) adotaram posições semelhantes. Em 2010, o conselho americano de anestesistas votou pela revogação do registro do médico anestesista que participasse de execuções penais. Ainda hoje, um médico pode teoricamente ser processado ou perder sua licença por participar de execuções penais mas não houve ainda caso concreto que possa ser citado como exemplo.
O coquetel utilizado inicialmente, segundo o protocolo do Dr. Deustch, consistia de 3 drogas administradas em sequência: um barbitúrico (tiopental), um bloqueador neuromuscular, um tipo de curare, (pancurônio) e o cloreto de potássio (KCl) que em doses elevadas e administrado rapidamente provoca fibrilação ventricular. Entretanto, mesmo a injeção de baixas concentrações de KCl em veias periféricas é extremamente dolorosa. Normalmente, quando é necessária a administração de potássio em doses mais elevadas, é utilizado um acesso central, ou seja, veias centrais, em geral acessos pelas subcláveas ou jugulares internas. Em 2008, em um processo conhecido como Baze v. Rees, dois prisioneiros questionaram o uso do coquetel como violação humanitária à 8ª Emenda Constitucional e provocaram uma discussão nacional sobre o uso das drogas na execução da pena capital.
De fato, outras drogas já vinham sendo utilizadas para o processo, em especial, o midazolam, um benzodiazepínico de ação ultra-rápida, parente do diazepam, entretanto em nenhum esquema drogas analgésicas potentes como os opiáceos (morfina, fentanil, entre outros) estavam presentes. Para complicar a situação, o fabricante do tiopental anunciou em 2011 a retirada do medicamento do mercado dada sua utilização quase que exclusiva na pena capital, a União Europeia se recusou a exportar o medicamento com esse fim e alguns estados americanos foram acusados de contrabandear tiopental da Índia. Outros fornecedores de medicamentos substitutos também não quiseram ter seus nomes envolvidos em processos execucionais e se negaram a fornecer medicações. A estiagem de medicações levou prisões a solicitar a formulação de drogas a apotecários e a aceitar medicações de origem duvidosa.
Foi nesse contexto que em 29 de Abril de 2014, um assassino chamado de Clayton Lockett foi conduzido à sala de execução em Oklahoma. Devido à falta de insumos, o coquetel utilizado foi uma mistura ainda pouco testada de midazolam, vecurônio e o KCl e então começou o show de horrores. Os paramédicos não conseguiram acesso. O médico foi chamado e tentou acesso jugular e subclávia sem sucesso. Depois de vários kits e tentativas frustradas, a veia femural, na região inguinal, foi puncionada, mas testemunhas acham que, na verdade, pode ter sido a artéria femural, ramo direto da aorta, pois o sangue jorrou em suas roupas e na sala. O relatório oficial não cita este episódio. Após estabelecer a patência do acesso, o médico permaneceu na sala. Quando finalmente a execução começou e as drogas começaram a ser infundidas, o médico verificou que algo estava errado. Havia um inchaço na região inguinal indicando que a infusão poderia estar no tecido subcutâneo e não dentro da veia. Lockett demorou 43 min para morrer, mesmo com seus executores tendo suspendido o procedimento. Há relatos de que ele se debateu, levantou a cabeça da maca, gemeu e gritou “man“, não confirmados na versão oficial. Há dúvidas sobre sua verdadeira causa mortis. Depois disso, o presidente Barack Obama solicitou a revisão dos processos de execução. Novamente, a Suprema Corte considerou o método de Oklahoma constitucional e o manteve. Há outras 3 injeções letais programadas para Março de 2015 na mesma instituição prisional.
O Papel do Médico
Nádia Sawicki (2) sustenta que depois do questionamento da 8ª Emenda Constitucional por Baze v Rees, qualquer petição para ter sucesso em suspender um coquetel letal terá que provar que ele é deletério e propor uma alternativa viável. Caso contrário, o procedimento será mantido, como foi o de Lockett em Oklahoma. O problema é que os procedimentos não são “baseados em evidências” porque estudos populacionais nessa área não são éticos! (Há estudos em medicina veterinária com todos os problemas translacionais inerentes). A utilização de protocolos não testados atualmente é proscrita mesmo em situações emergenciais baseado no princípio do primum non nocere, que forma a base do princípio da não-maleficência da ética médica. Se o intuito, no caso da pena capital, é o atentado à vida (maleficência, por definição), não há ética. Se não há ética, não há medicina e o indivíduo que assim age, deixa de ser médico naquele exato momento.
Por outro lado, se considerarmos que um médico pode abreviar em muito o sofrimento de indivíduos condenados à morte, sua atuação se enquadraria em uma causa humanitária. Mas para isso seria preciso considerar a pena de morte como algo inevitável, como uma doença física, uma força natural, acima dos ideais do próprio médico e, principalmente, que tal decisão não pudesse ser de outra forma que não a que se lhe apresenta.
Qual a sua opinião sobre o papel do médico nas penas capitais?
Referências Bibliográficas
![]() 1. Gawande, A. (2006). When Law and Ethics Collide — Why Physicians Participate in Executions. New England Journal of Medicine, 354 (12), 1221-1229 DOI: 10.1056/NEJMp068042
1. Gawande, A. (2006). When Law and Ethics Collide — Why Physicians Participate in Executions. New England Journal of Medicine, 354 (12), 1221-1229 DOI: 10.1056/NEJMp068042
![]() 2. Sawicki, N. (2014). Clinicians’ Involvement in Capital Punishment — Constitutional Implications. New England Journal of Medicine, 371 (2), 103-105 DOI: 10.1056/NEJMp1405651
2. Sawicki, N. (2014). Clinicians’ Involvement in Capital Punishment — Constitutional Implications. New England Journal of Medicine, 371 (2), 103-105 DOI: 10.1056/NEJMp1405651
Medicina e Pena de Morte
 De maneira geral, cada país tem uma legislação própria que prevê ou não a pena capital, ou como costuma ser chamada, simplesmente pena de morte. No Brasil não temos tal figura jurídica, exceto em situações de guerra. Há países em que ela é prevista mas, desde há muito, não executada, como por exemplo, a Coréia do Sul e a Rússia. Há também países em que a pena de morte é uma prática sistemática. Segundo a Anistia Internacional, os países que executaram pessoas por crimes comuns em 2013 foram (números entre parêntesis com o sinal + indicando resultado possivelmente subestimado): Afeganistão (2), Bangladesh (2), Botswana (1), China (1000+), India (1), Indonésia (5), Irã (369+), Iraque (169+), Japão (8), Kuwait (5), Malásia (2+), Nigéria (4), Coréia do Norte (+), Palestina (3+), Arábia Saudita (79+), Somália (34+), Sudão do Sul (4+), Sudão (21+), EUA (39), Vietnã (7+), Iêmen (13+). Chama a atenção os EUA, como maior democracia ocidental, na lista. Dos 50 estados norte-americanos, 32 preveem a pena capital, sendo que a partir de 2006, houve uma tendência a sua revogação e 6 estados a aboliram. Por ser também uma potência médica, as relações entre a pena de morte e os médicos norte-americanos puderam ser avaliadas e é sobre esse assunto que tentaremos discorrer resumidamente no que segue. A razão deste texto, não escondo, é meu extremo incômodo com a defesa ferrenha da pena de morte por alguns colegas médicos ao mesmo tempo em que demonstram grande desconhecimento de seus processos.
De maneira geral, cada país tem uma legislação própria que prevê ou não a pena capital, ou como costuma ser chamada, simplesmente pena de morte. No Brasil não temos tal figura jurídica, exceto em situações de guerra. Há países em que ela é prevista mas, desde há muito, não executada, como por exemplo, a Coréia do Sul e a Rússia. Há também países em que a pena de morte é uma prática sistemática. Segundo a Anistia Internacional, os países que executaram pessoas por crimes comuns em 2013 foram (números entre parêntesis com o sinal + indicando resultado possivelmente subestimado): Afeganistão (2), Bangladesh (2), Botswana (1), China (1000+), India (1), Indonésia (5), Irã (369+), Iraque (169+), Japão (8), Kuwait (5), Malásia (2+), Nigéria (4), Coréia do Norte (+), Palestina (3+), Arábia Saudita (79+), Somália (34+), Sudão do Sul (4+), Sudão (21+), EUA (39), Vietnã (7+), Iêmen (13+). Chama a atenção os EUA, como maior democracia ocidental, na lista. Dos 50 estados norte-americanos, 32 preveem a pena capital, sendo que a partir de 2006, houve uma tendência a sua revogação e 6 estados a aboliram. Por ser também uma potência médica, as relações entre a pena de morte e os médicos norte-americanos puderam ser avaliadas e é sobre esse assunto que tentaremos discorrer resumidamente no que segue. A razão deste texto, não escondo, é meu extremo incômodo com a defesa ferrenha da pena de morte por alguns colegas médicos ao mesmo tempo em que demonstram grande desconhecimento de seus processos.
Métodos de Execução
O sistema jurídico de qualquer país que considere a pena capital necessita de processos padronizados e eficazes de execução de modo que o próprio processo não se constitua ele mesmo numa punição. Na busca por um método justo, “limpo” e eficaz, a sociedade americana passou pelos seguintes métodos que abordaremos brevemente: enforcamento, pelotão de fuzilamento, câmara de gás, eletrocução e, finalmente, injeção letal.
O enforcamento foi considerado uma alternativa desumana. Desde 2006, o WGHA, sigla em inglês para Grupo de Trabalho em Asfixia Humana, filmou 8 enforcamentos (1). “A observação dos vídeos mostrou que a perda da consciência ocorre rapidamente, seguida de convulsões e um padrão complexo de alternância entre descerebração (movimentos em extensão) e decorticação (movimentos em flexão). Os vídeos também mostraram evidências sonoras de passagem persistente de ar pelas vias aéreas durante o processo” (parêntesis meus). O processo todo pode persistir por até 20 longos minutos e a fratura da segunda vértebra cervical (C2), por causar paralisação da musculatura diafragmática e acelerar a morte, foi evento raro (2).
O fuzilamento é um método cruento e não controlado. Há relatos de prisioneiros alvejados no tórax, mas não no coração, que morreram por choque hemorrágico, lentamente (2). A possibilidade de causar dor e sofrimento é grande, além do fato de a morte não ser instantânea em um número razoável de vezes.
A câmara de gás é, desde o final da Segunda Guerra, um procedimento polêmico e que não se provou melhor que os anteriores. A asfixia por cianeto evita que as células utilizem o oxigênio inativando a citocromo oxidase, mas pode levar mais tempo para matar que o enforcamento (2). De fato, testemunhas públicas ficaram revoltadas com a visão de prisioneiros sufocando e convulsionando com a piora da hipoxemia. “No Arizona, em 1992, por exemplo, a asfixia do assassino Donald Harding levou 11 min, e a visão de sua morte foi tão horrível que repórteres começaram a chorar, o procurador geral vomitou e os carcereiros ameaçaram demitir-se se tivessem que participar de outra execução como aquela”(2).
Na página do DPIC (Death Penalty Information Center) encontramos todos os condenados com a pena capital e seus métodos de execução. Lá podemos ver que, desde 1977 – quando começaram a ser contabilizadas – os EUA tiveram 3 execuções por enforcamento (sendo a última em 1996); 3 por fuzilamento (sendo a última em 2010) e 11 mortes na câmara de gás (a última em 1999).
Esses números se contrapõem às 158 execuções por eletrocução (a última em 2013) e, vejam só, às 1.219 mortes por injeção letal, a última ocorrida em 12 de Setembro de 2014. As promessas de que a eletrocução causaria uma morte mais rápida também não se concretizaram. Há descrições a respeito do cheiro de carne queimada, do incêndio de alguns prisioneiros e também sobre a necessidade de vários choques até o êxito letal. “No Alabama, em 1979, por exemplo, John Louis Evans III ainda estava vivo após 2 ciclos de 2600 V; o carcereiro chamou o Governador George Wallace, que solicitou que se continuasse o processo e, apenas após um terceiro ciclo, com testemunhas gritando de horror na galeria e, após quase 20 min de sofrimento, Evans finalmente morreu”(2). Apenas a Flórida, a Virgínia e o Alabama persistiram com as eletrocuções, mas sob auditoria da Suprema Corte, vêm abandonando o método (2).
A medicina americana embarca nesse trem fantasma em 1977. Segundo Atul Gawande (2):
A injeção letal parece ser o único método de execução aceito pelas cortes como humano o suficiente para satisfazer os requerimentos da Oitava Emenda – principalmente por medicalizar o processo. O(a) prisioneiro(a) é deitado(a) em uma maca e tem o tórax coberto por um lençol branco. Um acesso intravenoso é instalado em seu braço. De acordo com o protocolo idealizado em 1977 pelo Dr. Stanley Deutsch, titular de Anestesiologia da Universidade de Oklahoma, são administrados 2500 a 500 mg de tiopental (5 a 10 vezes a dose máxima recomendada) que podem provocar a morte per se por cessar completamente a atividade elétrica cerebral seguida de parada respiratória e colapso circulatório. Entretanto, a morte pode demorar 15 min ou mais com o tiopental sozinho e a pessoa pode engasgar, resistir ou convulsionar no processo. Dessa forma, 60 a 100 mg do agente paralisante pancurônio (10 vezes a dose usual) são injetados em 1 min após o tiopental. Finalmente, 120 a 240 mEq de Potássio são administrados de modo a produzir uma rápida parada cardíaca.
A pena capital, assim como as guerras, são atividades humanas que apesar de antagônicas aos princípios da medicina, permitem à ciência médica estudar os mecanismos de morte a que estamos sujeitos. Se devemos ou não nos utilizar desse tipo de dado é uma discussão interessante que já esteve em voga quando do achado das anotações de experimentos nazistas (3). Paralelamente a isso, a medicalização da pena de morte, como processo geral de nossa sociedade que a tudo medicaliza, causou um dilema ético ao médico como veremos no que segue.
Referências Bibliográficas
![]() 1. Clément, R., Redpath, M., & Sauvageau, A. (2010). Mechanism of Death in Hanging: A Historical Review of the Evolution of Pathophysiological Hypotheses Journal of Forensic Sciences, 55 (5), 1268-1271 DOI: 10.1111/j.1556-4029.2010.01435.x
1. Clément, R., Redpath, M., & Sauvageau, A. (2010). Mechanism of Death in Hanging: A Historical Review of the Evolution of Pathophysiological Hypotheses Journal of Forensic Sciences, 55 (5), 1268-1271 DOI: 10.1111/j.1556-4029.2010.01435.x
![]() 2. Gawande, A. (2006). When Law and Ethics Collide — Why Physicians Participate in Executions New England Journal of Medicine, 354 (12), 1221-1229 DOI: 10.1056/NEJMp068042
2. Gawande, A. (2006). When Law and Ethics Collide — Why Physicians Participate in Executions New England Journal of Medicine, 354 (12), 1221-1229 DOI: 10.1056/NEJMp068042
![]() 3. Berger, R. (1990). Nazi Science — The Dachau Hypothermia Experiments New England Journal of Medicine, 322 (20), 1435-1440 DOI: 10.1056/NEJM199005173222006
3. Berger, R. (1990). Nazi Science — The Dachau Hypothermia Experiments New England Journal of Medicine, 322 (20), 1435-1440 DOI: 10.1056/NEJM199005173222006
Foto de Ana Parini retirada daqui.
O Tabagismo como Transtorno Existencial
Fumantes são pessoas interessantes. Ao longo de todos esses anos ajudei muitos a largar o vício. Já com outros, não tive o mesmo sucesso. Mas, de tanto ouvir as estórias dessas pessoas, acabei fascinado e entendi alguns conceitos importantes. Muitos fumantes, em conversas no consultório ou mesmo em reuniões informais, nem se dão conta do valor que dão para determinados eventos e se surpreendem quando chamo-lhes a atenção.
Encorajado por essas reações, resolvi compartilhar esses conhecimentos com os 3 (altamente qualificados, diga-se de passagem) leitores deste blog, na esperança de que mais gente se sinta, digamos, acolhida, identificada talvez com isso e se anime, quem sabe?, também a parar de fumar. Adianto que o que escreverei aqui não é suscetível à comprovação científica e (até por isso) não se trata de teoria, no sentido hardcore que utilizamos em ciência. Talvez tudo se encaixe melhor num conceito de narrativa que junta cacos de acontecimentos e lhes atribui sentido dentro do contexto da vida de um ser humano preso ao hábito de inalar fumaça a partir da queima de folhas de tabaco secas; atitude completamente idiota se olhada assim, mas que, por alguma razão, traz um benefício real ao fumante. Uma das chaves para entender como tal benefício se dá e se mantém apesar de todos os riscos e perigos do tabagismo está, na minha modesta opinião, numa abordagem mais existencialista do problema. Existencialismo que se inicia com Kierkegaard e que entra na medicina por intermédio de Jaspers e Biswanger, mas que permanece quase que exclusivamente restrito à Psiquiatria. Segue, então, uma pequena digressão clínica sobre o hábito de fumar e os fumantes, um esboço no intuito de mostrar que talvez a medicina interna também possa se beneficiar de tal abordagem.
Que há vários tipos de fumantes é preciso que se diga logo. Há fumantes sem-vergonhas mesmo, aqueles que param (de verdade!) de fumar quando querem e voltam ao tabagismo por puro desprezo ao vício. São muito raros. Mais comuns são os que acham que são assim, superiores ao cigarro, e não se dão conta de que esse é um dos principais truques do tabagismo para se perpetuar. Há fumantes pesados e leves. A grande maioria, entretanto, é dependente do cigarro suficientemente para o considerarmos um vício pernóstico, pois entremeado em vários aspectos da vida do fumante. Mas este parece ser um tipo de dependência que não é “só” químico, como por exemplo, a dependência de opióides, cujo paradigma clássico é a morfina. Neles, é possível substituir a droga por um análogo que interage com os receptores opióides mas que não tem o mesmo efeito e ir, progressivamente, “desmamando” o paciente (seria muito bom se fosse simples assim; na verdade, o processo é bem mais complexo e doloroso). Se os fumantes fossem “apenas” dependentes químicos, os adesivos, chicletes e mesmo o controverso cigarro eletrônico, todos à base de nicotina, fariam qualquer um abandonar o cigarro, fato que, sabemos, não corresponde à realidade.
Não é só Dependência Química
Se não é “só” dependência química, é o que mais? Muitos usam aqui uma palavra: hábito. Mas, o que é um hábito? O termo “hábito” traz consigo um sentido originário que reúne três significados principais, a saber, uma capacidade ou virtude (como em “habilidade”), um demorar-se ou estabelecer-se (como em “habitar, habitação”) e, finalmente, ao transmitir a ideia de uma inclinação, disposição ou mania, ou de condição, estado, aparência. Nessa última acepção, “[…] [hábito] parece remeter a algo que está em um indivíduo, algo do qual ele é portador, e que se constrói em sua aparência externa, ou em sua forma de comportar-se, ou ainda, de maneira mais interessante, na ambiguidade das duas possibilidades a um só tempo como no dito popular ‘o hábito não faz o monge'”. Tudo para dizer que num hábito, os sentidos de morar, parecer, comportar-se e ter capacidade ou potencial para realizar algo, convergem. Um hábito é um modo de ser. De fato, não é raro ouvir dos fumantes que são outros após pararem de fumar. Esse modo de ser que o fumante habita determina sua relação com as coisas e com as pessoas com as quais convive, ou seja, determina um tipo de relação com seu mundo. Quando alteramos compulsoriamente a relação dos fumantes com seu mundo, como por exemplo proibindo-os de fumar em determinados locais, alteramos os três sentidos do hábito mencionados acima e, com eles, todo o modo de ser dos fumantes. Daí, os resultados que as leis de restrição ao fumo em lugares fechados implantadas em várias cidades e agora, parece, em âmbito nacional, têm conseguido. Não há um único fumante que não considera tais restrições eficazes em, se não fazê-los parar, ao menos em diminuir drasticamente o número de cigarros consumidos por dia.
A Ansiedade como Patologia da Percepção do Tempo
Tão primordial quanto a relação dos indivíduos com as coisas e com as pessoas é sua relação com a temporalidade. Nosso próprio ser está inextrincavelmente ligado à percepção do Tempo já que as coisas que são apenas como constante presença não são conforme a nós, diria alguém na Floresta Negra. Tanto e de tal maneira, que a percepção do Tempo molda nossos comportamentos e pensamentos, não como um a priori como queria Kant, mas como uma dimensão de nossa própria existência. Existência que é determinada pela facticidade, possibilidades e decisões que parecem apresentar-se de maneira cada vez mais veloz. Quando um indivíduo tem a percepção de que o Tempo passa demasiado rápido e que ele ou ela não terá tempo suficiente para realizar tudo aquilo a que se propôs, tal pessoa assume uma configuração de alerta. Se esse alerta se perpetua ao longo de todas as suas atividades, independentemente da importância que se dê a elas ou de o tempo para executá-las ser suficiente ou não, estamos diante de um quadro de ansiedade. Sob esse ponto de vista, a ansiedade pode ser considerada uma patologia da percepção humana do Tempo. Uma patologia existencial, sem dúvida, mas que pode produzir sintomas físicos. Quando isso acontece, é necessário, muitas vezes, recorrer a recursos farmacológicos que desacelerarão o processo e reconduzirão a pessoa a um estado de normalidade. Entretanto, esses recursos desaceleram todos os processos, inclusive alguns que poderiam ter, digamos, alguma “utilidade”, como ficar ansioso antes de uma palestra (nos motiva a estudar), ou antes de um jogo importante (nos dá gana para vencer). Além disso, a enorme maioria não precisa ser tratada e convive bem com esse tipo de ansiedade chegando mesmo a tirar proveito dela. Mas, esse estado constante de alerta cansa, desgasta e consome. É preciso fazê-lo parar de vez em quando. É preciso diminuir a velocidade da percepção da passagem do Tempo e a angústia de vê-lo esvair-se pelo vão dos dedos sem que nada se possa fazer. Dentre as mais variadas maneiras de se conseguir isso, talvez a mais arriscada seja o tabagismo.
Cinco Minutos de Fumaça e Nicotina
“Não é ‘apenas’ químico”, é o que me dizem. Há a fumaça (e a maneira que desenha formas enquanto sobe e evanece), há o gesto (que na repetição automática, acalma e reassegura), há a interrupção das atividades que nada mais são que “habilidades” que “habitamos” naquele momento e que a força do “hábito” estilhaça no instante em que se inicia o rito. E como têm força os ritos! Há outras e tantas coisas mais, é o que me dizem sem saber ao certo como dizê-lo. Mas o que seria então todo esse conjunto? Por que funciona assim de tal forma a vencer o poder da vontade racional de um ser humano? Vontade que modificou o mundo e que cai perante um bastão de tabaco? Algumas das respostas possíveis a essas questões surgem quando compreendemos o cigarro como um dispositivo, um “vírus metafísico”. O cigarro desativa, temporariamente (e esse é o segredo que o sucesso do vício não nos deixa ver), a configuração de alerta. O cigarro modifica a percepção do Tempo, alentecendo-a. Tudo se passa como em câmera lenta, numa sensação de paz e poder viciantes. O relaxamento e a sensação de recompensa provocados pela estimulação dos receptores nicotínicos não respondem por todo o efeito. Não é “apenas” químico como muita gente acha. É como se o cigarro funcionasse como um software que ao “rodar” desliga a configuração temporal e liberta o fumante de sua acachapante servidão cronológica.
O tabagismo é um transtorno existencial.
Essa canção dos Titãs tem um verso em especial que capta essas ideias de forma esteticamente espetacular.
O Significado de uma Morte
Para os palestinos, cujo laudo foi divulgado pelo próprio Hussein Al Sheikh (um tipo de chefe da Casa Civil palestina), a morte foi causada por asfixia, provável broncoaspiração de conteúdo gástrico causada por vômitos devida a aspiração do gás lacrimogêneo, com o agravante de traumatismo torácico (Abu Ein teria sido agredido no tórax). Para Chen Kugel, chefe do Instituto Forense de Abu Kabir em Tel Aviv, e Mia Forman, patologistas israelenses, a morte foi causada por “bloqueio do fluxo sanguíneo no tronco da artéria coronária causado por uma hemorragia no interior de uma placa aterosclerótica, causada por estresse”. Ou seja, um infarto agudo do miocárdio. Declarações oficiais não descartaram o papel de um “semi-estrangulamento” no processo, mas subentende-se que a possível realização de procedimentos de ressuscitação, como a massagem cardíaca, poderiam ser responsáveis pela hemorragia cervical e torácica encontradas durante a autópsia. Afirmam que o coração de Abu Ein estava em condições muito ruins e que ele apresentava várias obstruções coronarianas bem como cicatrizes no músculo cardíaco sugestivas de ataques isquêmicos prévios.
Suponhamos, apenas para levar a cabo este argumento, que os médicos, israelenses e jordanianos, tenham sido treinados de acordo com os preceitos médico-científicos de busca pela verdade factual e que não sofressem nenhum tipo de pressão política por parte de seus “superiores”, qual seria a chance de chegarem a um acordo sobre o laudo necroscópico? Seria possível que pessoas com visões de mundo tão diferentes e antagônicas pudessem colocar a ciência acima de suas convicções e admitir uma hipótese contrária a que inicialmente consideravam ser a correta? Não estaria o significado da morte de Ziad Abu Ein já dado – por ambos os lados – não importando os diversos achados fornecidos pela autópsia? Tal raciocínio nos leva a questionar qual a capacidade da ciência médica em atribuir significados aos padecimentos humanos. A autópsia e sua racionalidade fisiopatológica baseada nas relações de causa-efeito que tanto progresso trouxeram à medicina seriam capazes de “significar” o desaparecimento precoce de um homem público? De qualquer homem ou mulher? O advento da AIDS e a recente epidemia do Ebola têm algo a nos dizer sobre isso. A pergunta é tão relevante que merece uma generalização transcendental…
Seria a ciência, médica ou não, capaz de atribuir significados a totalidades humanas em suas derradeiras e trágicas possibilidades que não são outras senão aquelas que as defrontam com sua própria extinção? Se, como arguiriam alguns, a atribuição de significados não é papel da ciência, por que insistimos em solicitá-los à ela? Ou ainda, numa tentativa desesperada, eu perguntaria que tipo de “ciência” então poderia nos socorrer de forma a explicar o fosso movediço do universo dos significados atribuídos e, principalmente, nos livrar da arbitrariedade e do dogma?
Não vejo a solicitação da autópsia como um erro; pelo contrário. O que pode não ser justo talvez seja a desigualdade de forças entre o discurso científico e a construção de um significado que, no caso da morte de uma pessoa pública, assume sempre proporções perigosamente desmesuradas. Para Israel, a morte do ativista foi uma “fatalidade”. Para os palestinos, seu “assassinato” o transforma em mártir. Compreender o significado que o outro atribui é visualizar um mesmo horizonte. “Compreender é compreender-se” e isso é o que falta ali. A ciência e a medicina não têm a ver com isso. Sua importância é bem maior do que torná-las meros instrumentos de manipulação de significados.
O Lado Anti-Phronético da Medicina
I
As relações entre Medicina e Ética remontam aos primórdios da civilização. Reconhece-se que a prática médica seja mais antiga que a própria ciência que hoje a embasa, mas é provável que ela seja ainda mais originária. De fato, se concedermos que nossos ancestrais ao perceber semelhantes em sofrimento, em especial sob estados dolorosos, puderam utilizar e selecionar circuitarias neuronais só recentemente identificadas (1) e consideradas fundamentais para nosso desenvolvimento social (2) por serem capazes de gerar comportamentos empáticos e que, por meio de técnicas primitivas, tais antepassados puseram em marcha uma proto-medicina “lambe-feridas”, poderemos, então, aceitar que a percepção do sofrimento alheio transformada em ações com intenção de alívio seria mesmo mais antiga do que a antevisão da própria morte. A empatia parece ter raiz evolutiva no cuidado maternal da prole, mas disseminou-se como importante fator de união de grupos humanos (2). Se uma Proto-Medicina emerge desse comportamento, ela já nasce intimamente relacionada a uma ética intragrupal que intensifica-se após a Revolução Agrícola, há cerca de 12.000 anos, com a fixação do homem à terra.
Dos babilônios e egípcios, os gregos herdaram conhecimentos matemáticos, astronômicos e médicos. Mas na Grécia Antiga, em especial na região da Jônia, um tipo de pensamento natural materialista começou a se desvencilhar dos conceitos teológico-míticos de então. Há cerca de 2600 anos, Thales de Mileto propôs a primeira explicação para ocorrências naturais que não era ligada ao “humor” divino. Aristóteles chamava esses pensadores, agrupados sob a expressão “pré-socráticos”, de physiologói, designando-os como aqueles que tinham um conhecimento da physis (φύσις) e sobre ela produziam um discurso. Esse termo grego arcaico é frequentemente traduzido por natureza, mas queria dizer muitas outras coisas. Segundo Jaeger, “[n]o conceito grego de physis estavam, inseparáveis, as duas coisas: o problema da origem – que obriga o pensamento a ultrapassar os limites do que é dado na experiência sensorial – e a compreensão, por meio da investigação empírica, do que deriva daquela origem e existe atualmente (ou seja, uma ontologia)”(3). Em Homero, onde o termo foi escrito pela primeira vez, significava “crescimento”, o manifestar-se de um ser vivo como o crescimento de uma lavoura. Os sofistas utilizavam physis em oposição a nómos, regra, lei. A “natureza” de alguém em oposição às regras da pólis. Para os pré-socráticos, physis era a força criadora que rege todo o universo. De onde provém o kósmos e para onde tudo tende a voltar. Parece-me então justo supor que, juntamente com o questionamento materialista da natureza e do mundo, tenha surgido também o questionamento materialista dos padecimentos humanos e a Medicina na forma como a entendemos hoje. De fato, chama a atenção o dado de que todo o Corpus Hyppocraticum, em que pese a ilha de Cós ter língua e cultura dóricas, ter sido escrito em grego jônico, como se os médicos antigos quisessem publicar suas obras na linguagem “científica” da época.
II
Para Aristóteles, a Medicina era uma techné (τεχνή)¹, um tipo muito específico de acesso à verdade cuja principal preocupação é com aquilo que é produzido (poiésis) ao fim e ao cabo de um processo de deliberação e que, afinal, poderia ter ocorrido de forma diferente. O que a Medicina produz? A Saúde, claro. A Medicina, no entendimento do Liceu tinha, portanto, a mesma constituição gnosiológica das Artes Plásticas e também da arte dos construtores navais, orgulho ateniense, para ficar apenas nesses dois exemplos. Tanto para Aristóteles quanto para seu mestre, Platão, a Medicina era um exemplo de atividade filosófica com o télos (τέλος – finalidade) do Bem (agathon – άγαθον). Para Platão, ainda preso às concepções filosóficas socráticas, toda e qualquer forma de conhecimento, a filosofia inclusa, tem como objetivo primordial o conhecimento do Bem, tal como a Medicina teria por objetivo o conhecimento da Saúde. Esse Bem é a “ideia de Bem”, o mais alto ser, o supremo objeto. Já em Aristóteles, o Bem a quem a filosofia persegue é o Bem do Homem, o Homem Bom. Para Jaeger (4), em que pese o próprio pai de Aristóteles, Nicomachus de Stagira, ter sido um médico famoso e ter morrido quando ele era ainda menino, Aristóteles utiliza um dos exemplos preferidos de Platão exatamente para argumentar contra ele sobre a “necessidade de um tipo diferente de conhecimento que seja capaz de rastrear o ‘bem’ nos casos individuais ao invés de transcender [para o mundo das ideias] diferenças apresentadas na experiência prática”. No famoso Livro VI da Ética a Nicômaco, Aristóteles propõe que a verdade (aletheia) pode ser atingida de cinco modos: sophia, epistémé, phronésis, noûs e techné e as divide em dois grupos. O primeiro grupo, chamado epistemonikon, é reservado para a contemplação dos seres cujos archai – as causas extremas e últimas de cada coisa – não admitem ser de forma diferente. Nesse grupo, ele inclui a epistémé e sua forma mais completa a sophia, e as classifica como teoréticas (de theoria, contemplação, apreensão do pensamento pelo próprio pensamento). No segundo grupo, logistikon, são colocadas as formas de verdade que poderiam ser de outro modo e não necessariamente como são: a techné e a phronésis. São as ciências de cunho eminentemente prático. O noûs, cujo significado se aproxima do nosso termo intuição – como apreensão imediata do que é -, foi excluído dessa classificação por já ser ele mesmo dividido nas duas formas de compreensão da verdade: prática e teórica (5, p.174). Na techné, algumas vezes traduzida como técnica, outras como arte, o arché está na coisa produzida (poiésis), seja ela um barco, uma escultura ou a saúde de alguém. Já no caso da phronésis, muitas vezes traduzida como prudência, o arché está no próprio ser humano em sua busca pela verdade e pela sophrosyne (σωφροσύνη – temperança), sabedoria prática que possibilita a vida plena de realizações e felicidade. Sim, porque a deliberação em se tomar uma determinada decisão (um cálculo, e é por essa razão que Aristóteles a chama de logistikon) terá como pano de fundo toda a escala de valores e modo de inserção do tomador da decisão em seu mundo. E como exemplo preferido dessa atividade, Aristóteles escolhe a Medicina. O médico é o exemplo de phrônimos (φρόνιμος), o agente moral por excelência, portador dessa nova ética, abrigada no próprio Homem. Heidegger, milênios depois, elevou a phronésis aristotélica a um nível ontológico ao atribuir-lhe a constituição mesma do ente que cada vez somos – o Dasein. Só a phronésis com sua capacidade de absorver a facticidade da vida, suas possibilidades e escolhas, seus modos de ser que poderiam, afinal, não ser da forma que foram, seria capaz de dar conta da riqueza contingencial que cerca a existência humana. É factível aprender a construir um barco, mas não é possível aprender a existir.
III
Ainda hoje se discute se a Medicina como atividade humana é uma phronésis, uma techné ou uma epistémé. Há quem defenda que a Medicina ocupa uma área de fronteira entre as razões aristotélicas. Ora, o caráter ontológico da Medicina é basicamente metafórico. Ninguém vê “uma medicina” andando por aí. Vemos médicos que a praticam. O que realmente importa em toda essa discussão, e aqui começamos a arranhar o título do texto, é distinguir, no âmbito da Medicina, a práxis autêntica, o ato ético, da poiesis, o fazer que é resultado de um saber, neste caso, uma techné que é, já o sabemos, o conhecimento das coisas que precisam ser feitas. Tal conhecimento não é, e não pode ser confundido de forma alguma, com o conhecimento dos propósitos ou das razões pelas quais aquilo necessita ser feito (6). Por ter sempre em suas decisões o horizonte da finitude humana, a grande maioria, para não dizer todas, as decisões médicas são decisões éticas, ao menos no sentido aristotélico ou, após Heidegger e Gadamer, hermenêutico, do processo. A questão que urge então é saber se o bom médico deve necessariamente ser boa pessoa ou se (a exemplo dos craques de futebol), queremos um médico que resolva nossos problemas e não alguém para genro ou nora. Cito Dottori
É verdade, então, que logos e hexis, virtude [ou disposição] e razão não são a mesma coisa; virtude não é simples conhecimento, como Sócrates errôneamente supôs. Virtude não é um comportamento kata ton logon, seguindo a razão, mas meta ton orthon logon, caminhando junto-com a razão. […] O conhecimento prático é esse fenômeno unitário de razão e comportamento: a escolha da ação ou decisão seguem o propósito de um vislumbre dirigido ao bem. Tal escolha, proairesis, é tanto razão, dianóia, quanto desejo, orexis: conhecimento prático concreto, a phronésis é tanto conhecer o que é bom para mim e me motiva a agir, como também a prática da virtude. Quando amor e paixão dominam a escolha e a decisão, a reflexão do conhecimento prático falha e nós escapamos dos trilhos de nosso comportamento moral: a phronésis, a razoabilidade – Gadamer conclui – é apenas possível como sophrósyne, sabedoria. De fato, o ethos não é fundamentalmente determinado pelo conhecimento mas pelo constante e contínuo exercício da virtude, é um hábito mental que quase se torna um costume (6, pág. 308).
IV
Ao praticar atos éticos por força de ofício, deveria o médico agir eticamente sempre, quase que como por costume? Acredito até que deveria sim, ao menos na grande maioria das vezes. Outras pessoas devem me acompanhar nesse raciocínio tendo em vista o horror causado pelos acontecimentos recentes na Faculdade de Medicina da USP. Mas abordar o problema por meio desta lógica trivial é ainda dizer muito pouco. Melhor seria darmos a devida importância ao fato de que os atos dos médicos durante o exercício de sua profissão estejam cada vez mais distantes de um processo hermenêutico (aquele que tem como horizonte a finitude humana, leva em consideração sua situação no mundo e para quem, por fim, compreender é compreender-se) e phronético e, consequentemente, mais próximos a um modelo de racionalidade epistêmico e frio cujo clímax é o julgamento moral destes mesmos atos tendo a ciência como imperativo ético. À ciência descorporificada não se pode exigir uma ética sobre a “tecnologia dos corpos”, o lado anti-phronético da Medicina.
E se não existem corpos, tudo é permitido.
Notas
1. Τεχνή ιατρική (techné iatriké) era o nome da arte médica na Grécia Clássica.
Referências Bibliográficas
![]() 1. Bernhardt, B., & Singer, T. (2012). The Neural Basis of Empathy. Annual Review of Neuroscience, 35 (1), 1-23 DOI: 10.1146/annurev-neuro-062111-150536
1. Bernhardt, B., & Singer, T. (2012). The Neural Basis of Empathy. Annual Review of Neuroscience, 35 (1), 1-23 DOI: 10.1146/annurev-neuro-062111-150536
![]() 2. de Waal FB (2012). The antiquity of empathy. Science (New York, N.Y.), 336 (6083), 874-6 PMID: 22605767
2. de Waal FB (2012). The antiquity of empathy. Science (New York, N.Y.), 336 (6083), 874-6 PMID: 22605767
3. Jaeger, Werner (2001). Paidéia: a formação do homem grego. Trad. Artur M. Parreira. 4ª Ed. – São Paulo: Martins Fontes.
![]() 4. Jaeger, Werner. (1957). Aristotle’s Use of Medicine as Model of Method in His Ethics The Journal of Hellenic Studies, 77 (Cambridge University Press): 54–61 http://dx.doi.org/10.2307/628634 DOI: 10.2307/628634
4. Jaeger, Werner. (1957). Aristotle’s Use of Medicine as Model of Method in His Ethics The Journal of Hellenic Studies, 77 (Cambridge University Press): 54–61 http://dx.doi.org/10.2307/628634 DOI: 10.2307/628634
5. Brogan, Walter (2005). Heidegger and Aristotle: the twofoldness of being. (SUNY series in contemporary continental philosophy. Ed. Dennis Schmidt). State University of New York Press.
![]() 6. Dottori, Riccardo (2009). The Concept of Phronesis by Aristotle and the Beginning of Hermeneutic Philosophy Ética & Politica / Ethics & Politics, XI (1), 301-310.
6. Dottori, Riccardo (2009). The Concept of Phronesis by Aristotle and the Beginning of Hermeneutic Philosophy Ética & Politica / Ethics & Politics, XI (1), 301-310.
O Estranhamente Familiar e a Doença
Há várias portas de entrada para a filosofia de Heidegger. Uma delas, que é a que me diz respeito, é a via do binômio saúde-doença. Heidegger, na verdade, nunca escreveu nada sobre saúde ou doença. Para ele, era muito mais prioritária a relação do que ele chamava de ser-no-mundo com a finitude, última de nossas possibilidades, e, talvez por essa razão, nunca chegou a relacionar isso ao significado existencial de estar doente ou sentir cronicamente uma dor. (Talvez, nos Seminários de Zollikon, mesmo assim, de forma ainda indireta). Mas, segundo Svenaeus[1], uma análise da saúde e seu caráter enigmático sob a fenomenologia do Heidegger de Ser e Tempo poderia abrir caminho para o entendimento do adoecer sob o ponto de vista existencial. Para Svenaeus, ficar doente sob a luz da fenomenologia existencial poderia ser comparado a um “não-estar-à-vontade” com o seu ser-(Da-sein, no caso de Heidegger)-no-mundo. Ao deixarmos de nos ‘sentir-em-casa’, a existência humana torna-se própria ou autêntica, já que é vista tendo como pano de fundo nossa finitude. A doença, então, traria à tona uma sensação de abandono e estranhamento (e a palavra que Svenaeus toma de Heidegger é: umheimlichkeit ). Ficar doente faz parte de nosso ser-no-mundo e tem, por que não?, propriedades cognitivas. Heidegger considera toda disposição do ser-no-mundo uma forma de entendimento, o que permite interpretar o adoecimento não apenas como um sentimento – muito ruim, no mais das vezes -, mas, ao mesmo tempo, como um modo de compreensão do mundo. Ficar doente, sob esse ponto de vista puramente existencial, significaria experimentar uma constante e intrusiva sensação de estranhamento em nosso ser-no-mundo que nos remete a nós mesmos, nos arrancando, muitas vezes de forma abrupta e violenta, do mundo dos outros (Das Man) e constituindo-se, assim, em uma experiência de individualização bastante especial.
Não por acaso, Sigmund Freud tem uma análise etimológica deste termo em um ensaio de 1919 (Das Umheimliche). Uma das formas de tentarmos apreender o significado geral da palavra é cotejar as traduções do título do ensaio. No italiano, o ensaio de Freud é Il Perturbante, no espanhol é Lo Ominoso. Em francês, foi traduzido pela expressão L’Inquiétante Étrangeté por Marie Bonaparte e E. Marty em 1933, algo mais adequada. Bernardo Carvalho propôs “O Estranhamente Familiar”, com o que concordo, mas em português, o título foi dado como “O Estranho” ou “O Inquietante (“O Estranho. Edição Standard Brasileira das Obras Psicológicas Completas, v. XVII. Rio de Janeiro: Imago, 1990” e “O Inquietante. Obras completas. Trad. de: Paulo César de Souza. São Paulo: Companhia das Letras, 2010”). Em inglês, a tradução de Alix Strachey ficou com The Uncanny, que ao optar pela correspondência unívoca entre os idiomas, deixa de lado, assim como todas as outras, com exceção da francesa e a sugerida por Carvalho, a ambivalência do termo original em alemão. A dialética de seu duplo significado em alemão – a saber, tanto o que é estranho e assombroso, como aquilo que não é familiar, costumeiro -, não poderia deixar de ser utilizada por vários autores quando o objetivo é descrever determinada “pane cognitiva” onde uma sensação de familiaridade é súbita e assustadoramente substituída por um certo estranhamento, um desconhecimento repentino e perturbador daquilo que nos deveria ser habitual. (Aliás, “hábito” no sentido de hexis grega, já é em si, um termo tomado à medicina).
Entender o mecanismo da fenomenologia existencial heideggeriana permite abordar o binômio saúde-doença sob o aspecto ontológico o que possibilitaria outras formas de acolhimento, segundo Svenaeus. Eu diria, por que não? Se tudo der errado no final, terá sido, ao menos, mais uma aventura intelectual e, no mínimo, um jeito diferente de ver os pacientes…
1. Svenaeus, F. The Hermeneutics of Medicine and the Phenomenology of Health: Steps Towards a Philosophy of Medical Practice (International Library of Ethics, Law, and the New Medicine) – 2010. ISBN-13: 978-9048156320 ISBN-10: 9048156327.
Clique na foto para ver os créditos.
Raízes do Plátano – Tecnologia
Esta série de posts inicia-se aqui.
Cláudio Galeno (129- 199 ou 217) foi o médico mais famoso do período romano. Há relatos de que era um grande cirurgião[1] e acrescentou aos conhecimentos médicos de sua época, fortemente embasados nos escritos hipocráticos, uma relevante contribuição pessoal, em especial, relacionada à teoria humoral. Dizia não pertencer a nenhuma das escolas médicas de seu tempo que se diferenciavam mais por suas bases filosóficas (empiristas, dogmáticos, metódicos, entre outros) que por seus resultados, em geral, muito ruins. O método de Galeno era mais próximo de um “empirismo crítico aristotélico fundamentado em cuidadosas observações e com uma coerente base teórica que lhes dava suporte“. Com isso, Galeno logrou fama em todo o mundo antigo o que, associado a sua habilidade e disposição como escritor, transformou-o na referência médica da antiguidade por nada menos que quatorze séculos (do século II ao XVII d.C.!) A influência de Galeno foi de tal magnitude e se deu por tanto tempo que historiadores apelidaram a forma de fazer e ensinar medicina a partir de suas diretrizes de Galenismo. O galenismo se constitui, portanto, no arcabouço teórico-prático da medicina na Antiguidade. Era caracterizado, em especial em seu momento mais tardio, por um marcado autoritarismo e culto aos antigos. As aulas nas faculdades de medicina do período medieval constituíam-se basicamente em leituras dos originais, em latim ou grego, dos clássicos do Corpus Hippocraticum e das obras galênicas. Autópsias não eram realizadas no mundo ocidental, seja por receio de represálias da Igreja, seja por mera falta de interesse; esta última hipótese a mais provável já que, numa medicina humoral, o estudo do cadáver inanimado pouco poderia acrescentar à compreensão da crásis (mistura de humores) dos vivos. (Galeno, talvez, não tenha dissecado cadáveres humanos ele mesmo. Conta-se que observou dissecções de outros mestres em suas viagens ao Oriente próximo).
No final do século XVI e início do XVII, as teorias de Galeno começam a ser questionadas em várias frentes. Para citar apenas alguns “focos” de corrosão do grande sistema galênico temos: Paracelsus (1493 – 1541), iatroquímico, que, dizia-se, queimava livros de Galeno em demonstrações públicas, defendendo que o uso de substâncias químicas poderia suprir deficiências orgânicas. Introduziu o zinco e o laudanum (opiáceo) na medicina; Andreas Vesalius (1514 – 1564) que publicou uma obra monumental de anatomia humana totalmente baseada em dissecções, vejam só, humanas, chamada De Humanis Corporis Fabrica (isso tudo aos 28 anos de idade), com conceitos anatômicos válidos até hoje e mostrando várias contradições nos ensinamentos de Galeno; Girolamo Fracastoro (1476 – 1553) fez várias contribuições[2], mas em seu livro de 1546 – De contagione – lança as bases para a teoria infecciosa das doenças: como explicar tantas “discrasias” humorais em determinadas localidades num espaço tão curto de tempo?; William Harvey (1578 -1657), do qual ainda falaremos um pouco mais, que deduziu a circulação do sangue a partir de seus cálculos e publicou seu famoso De Motu Cordis et Sanguinis in Animalibus em 1628, mostrando ser impossível a fisiologia galênica na qual o sangue venoso era produzido no fígado e o arterial, no coração, com o pulmão representando o papel secundário (e isso é totalmente inadmissível!) de resfriador do processo todo; e, finalmente, para ficar apenas em alguns, Marcello Malpighi (1628-1694) que posteriormente descobriu, entre várias outras estruturas, os capilares em animais e, assim, a ligação entre as artérias e as veias, comprovando os trabalhos de Harvey.
Com isso, as teorias e, principalmente, o modo de fazer e ensinar medicina baseado no galenismo foram se tornando obsoletos e progressivamente cederam lugar a novas formas de pensar o ser humano enfermo e também de ensinar a arte médica. Mas, consideremos agora a parada intencional de nossa viagem em Malpighi para, a partir dele, seguirmos por um caminho que, apesar de muito simples e estreito em seu início, vai tomar corpo e transformar-se em uma grande e moderna via do pensamento médico contemporâneo. Malpighi era físico, biólogo, médico, óptico, inventor e um desenhista talentoso. Discutiu longamente com filósofos peripatéticos e galenistas que dominavam a academia à época. Cansado das polêmicas infrutíferas, saiu e voltou de várias universidades por essa razão. Queria a prática. E seu microscópio. Ensinou medicina ao seu modo, porém, na Universidade de Bolonha e lá formou um indivíduo chamado Antonio Valsalva (1666 – 1723). Valsalva, conhecido pela manobra que leva seu nome, tornou-se um grande anatomista e estudioso das estruturas do ouvido, mas não escreveu muitas obras tendo sido um aluno seu quem as compilou e publicou postumamente. Esse aluno era Giambattista Morgagni (1682 – 1771).

Giambattista Morgagni (1682 – 1771)
Em 1761 (ou 1760), Morgagni publica o De sedibus et causis morborum (Da sede e causas das doenças), obra monumental em cinco volumes, decorrente de suas observações em autópsias e identificou os órgãos internos como os focos patológicos das doenças. A importância desse estudo é que ele representa a primeira tentativa de localização anatômica das doenças. Apesar de grande anatomista, Morgagni não tinha a clínica como gabarito para seus achados. Assim, escreve Foucault, “o princípio diretor da análise nosológica era a dispersão anatômica: o frenesi fazia parte, como a apoplexia, das doenças da cabeça; asma, peripneumonia e hemoptise formavam espécies próximas, por estarem localizadas no peito. O parentesco mórbido se baseava em um princípio de vizinhança orgânica: o espaço que o definia era local. A medicina das classificações e, em seguida, a clínica haviam retirado a análise patológica deste regionalismo e constituído para ela um espaço ao mesmo tempo mais complexo e mais abstrato, que dizia respeito a ordem, sucessões, coincidências e isomorfismos”[3]. A medicina, lenta e silenciosamente, vai então deixando para trás a história para concentrar-se numa geografia das doenças, para usar a bonita analogia do próprio Foucault.
Em Foucault encontramos ainda a apreensão desta mudança do pensamento médico cristalizada em seu inconfundível e dramático estilo: “Anatomia e clínica não têm o mesmo espírito: por mais estranho que possa parecer, agora que a coerência anátomo-clínica está estabelecida e enraizada no tempo, foi um pensamento clínico que durante 40 anos impediu a medicina de ouvir a lição de Morgagni. O conflito não é entre um saber jovem e velhas crenças, mas entre duas figuras do saber. Para que, do interior da clínica, se esboce e se imponha o apelo da anatomia patológica, será preciso uma mútua reorganização: nesta, o aparecimento de novas linhas geográficas, naquela, um novo modo de ler o tempo. No final desta litigiosa estruturação, o conhecimento da viva e duvidosa doença poderá se ajustar à branca visibilidade dos mortos” (Foucault, p. 144).
O aparecimento das tais “novas linhas geográficas” que permitirão a reorganização dos saberes médicos vai ocorrer em Paris. No século XIX. E se desdobrará até os dias de hoje, como tentarei mostrar adiante, nos ajudando a entender a maneira ambivalente como a medicina contemporânea lida com a tecnologia.
Notas e Referências
[1] Conta uma lenda que em longa viagem de estudos para a Ásia Menor, onde julgava existir as melhores escolas de medicina, Galeno indispôs-se com os médicos de uma localidade. Para desafiá-los, eviscerou um macaco, animal que estudou profundamente, e solicitou a eles que o salvassem. Totalmente sem ação e horrorizados com o ato, os médicos da corte observaram, então, Galeno suturar o abdome do animal com destreza e mantê-lo vivo muitos dias depois. Com isso, o rei local o nomeou seu médico particular, cargo que ocupou por tempo suficiente apenas juntar dinheiro e engajar-se em nova jornada. As habilidades cirúrgicas de Galeno passaram para história da medicina sendo atribuída a ele técnicas hemostáticas como ligar (amarrar) pequenas artérias sangrantes.
[2] Fracastoro é o autor do famoso poema de 1530, publicado em três volumes: Syphilis sive morbus gallicus e que deu nome à doença.
[3] FOUCAULT, M. O nascimento da clínica. Rio de Janeiro: Editora Forense Universitária, 1a Edição, 1977. Todo o capítulo VIII.
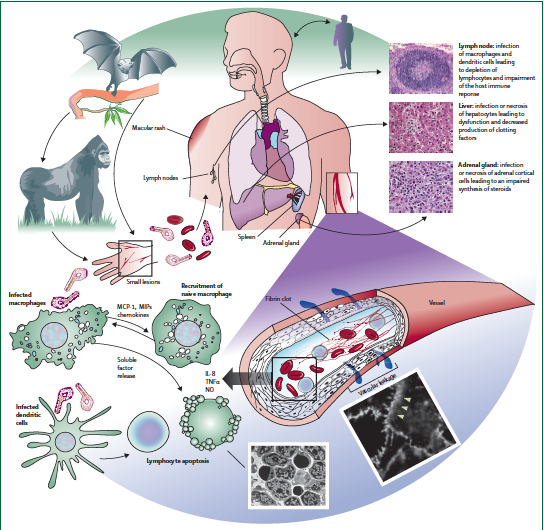
A Febre Hemorrágica do Ebola
Em 1976, no antigo Zaire, hoje República Democrática do Congo (RDC), uma estranha e desconhecida doença caracterizada por febre alta, hemorragias na pele e nos órgãos internos, começou a acometer os moradores de uma pequena cidade ribeirinha chamada Yambuku. A mortalidade chegou a quase 90% e chamou a atenção das autoridades. Após auxílio internacional, um grupo de pesquisadores descobriu que o agente causador era um vírus filamentoso da mesma família do Marburg descrito na Alemanha, quase uma década antes. O vírus foi batizado como Ebolavirus (pronuncia-se ébola) dado que a doença já era conhecida como Febre Hemorrágica do Ebola, segundo o rio que banhava a cidade, tributário do Mongala que, por sua vez, desemboca no grande rio do Congo.
No mesmo ano, nas cidades de Maridi e Nzara, Sudão do Sul, a mais de 1000 km em linha reta ao norte de Yambuku, uma epidemia com características muito semelhantes também eclodiu. Pesquisadores encontraram uma variante do mesmo vírus do Ebola nos pacientes acometidos. Outras epidemias surgiram no final da década de 70, não só na África, o que, ao fim e ao cabo, permitiu a identificação de 5 sorotipos da família Ebola: 1. Bundibugyo ebolavirus (BDBV); 2. Zaire ebolavirus (EBOV); 3. Reston ebolavirus (RESTV); 4. Sudan ebolavirus (SUDV); 5. Taï Forest ebolavirus (TAFV). O RESTV foi encontrado em macacos importados de Mindanao, nas Filipinas, para Reston, Virginia, nos Estados Unidos e não é considerado causador de doença humana.
O comportamento epidemiológico estranho do Ebola não parou por aí. Após ter aparecido na África em 1976 – 1979, ele simplesmente sumiu das estatísticas até 1994. Acredita-se que permaneceu oculto, circulando em seus reservatórios naturais. Um reservatório natural de um patógeno é um hospedeiro, animal ou inseto, que por não apresentar as características da doença, “convive” com o agente de forma pacífica. No Brasil, tatus são reservatórios para doença de Chagas e morcegos podem abrigar o vírus da raiva. O problema é que, no caso do Ebolavirus, esse reservatório, até hoje pelo menos, não foi confirmado, suspeitando-se de roedores e morcegos já que seu primo, o Marburg, tem como reservatório um morcego de caverna (o Rousettus aegyptiacus).
A Febre Hemorrágica do Ebola é o protótipo de uma zoonose. Uma zoonose é uma doença transmitida por animais (e.g. Raiva), e também não foram encontrados vetores para a doença. Um vetor é um bicho (pode ser animal ou inseto) que transmite determinada doença (e.g. o mosquito da Dengue, Aedes aegypti). O comportamento esquivo das epidemias poderia ser explicado por situações que alterariam o ecossistema dos reservatórios proporcionando altos índices de infecção nos humanos de tempos em tempos.
Quadro Clínico
O período de incubação da doença é de 4 a 10 dias (variando de 2 a 21). É, logo de início, uma doença sistêmica (como são por exemplo, os casos de infecção generalizada por bactérias – sepse -, as vasculites de causas imunológicas, a pancreatite aguda necro-hemorrágica, grandes queimados e politraumatismos extensos), o que dificulta seu tratamento e aumenta sua gravidade. O paciente sente-se extremamente indisposto, com dor abdominal, náuseas e vômitos (que podem conter sangue), diarreia (com ou sem sangue), falta de ar, tosse, pressão baixa, dor de cabeça, confusão mental e coma. Podem ocorrer hemorragias cutâneas e viscerais e a pele costuma descamar para cicatrizar ad integrum nos sobreviventes. Um quadro chamado de coagulopatia intravascular pode ocorrer e é, em geral, fatal. Virtualmente, todos os vasos sanguíneos do organismo podem sangrar e o quadro é realmente dramático. Tal problema não é, infelizmente, incomum em casos graves causados por outras doenças e não é uma exclusividade do Ebola. A Dengue, por exemplo, é a febre hemorrágica mais comum do planeta.
Mortalidade
A virulência do Ebola parece depender do sorotipo causador. A mais letal parece ser a EBOV seguida pela SUDV, com 60–90% e 40-60% de case-fatality (porcentagem de pessoas que contraíram a doença e que vieram a falecer dela, direta ou indiretamente), respectivamente, o que é muito. Devemos lembrar, entretanto, que tais epidemias ocorreram em locais onde os cuidados médicos estavam longe de ser ideais o que pode falsear as estatísticas. De qualquer forma, é uma doença muito grave.
Modo de Infecção
O Ebolavirus parece penetrar no organismo humano através de superfícies mucosas, lesões cutâneas, ferimentos ou pelo sangue. Muitas das infecções causadas em humanos, em especial o grande contingente de agentes da saúde, parecem ter ocorrido pelo contato direto com pacientes infectados. Partículas de RNA vital foram encontradas no esperma e secreções vaginais de pacientes, bem como em outros fluidos como secreções nasais. Ferimentos acidentais por agulhas e material contaminado são importantes rotas de infecção. As epidemias africanas da década de 70 foram atribuídas ao consumo de morcegos e macacos. Não é confirmada, até o momento, a transmissão por aerossóis.
Precauções e Tratamento
O isolamento dos pacientes é uma eficiente medida de proteção já que o tratamento específico ainda é objeto de pesquisas. Medidas de suporte precoces como hidratação e cuidados intensivos são muito importantes e fazem grande diferença na mortalidade. Entretanto, há que se chamar a atenção para o caso dos dois agentes sanitários americanos recentemente submetidos a uma terapia experimental para o tratamento da doença contraída em campo. Kent Brantly e Nancy Writebol contraíram a Febre Hemorrágica do Ebola na Libéria trabalhando em uma organização cristã de auxílio às vítimas da doença. Apesar do protesto absurdo de alguns sobre a repatriação de americanos infectados, o fato é que, baseados em um relato de caso no qual o soro de pacientes sobreviventes conseguira reverter a doença, um consórcio de pesquisadores conseguiu desenvolver uma solução com anticorpos monoclonais contra determinados antígenos imunogênicos do vírus e curar os dois missionários, fato amplamente divulgado na mídia.
Futuro
Não é impossível que a Febre Hemorrágica do Ebola desembarque no Brasil. Contam a nosso favor, seu modo peculiar de transmissão, seus possíveis reservatórios (ausentes aqui?), nossa experiência em tratar a dengue hemorrágica e nosso sistema de saúde, que se não é a segunda maravilha do mundo, é bastante superior e estruturado comparado ao da maioria dos países africanos. Contra nós, pesa nossa eterna ineficiência sanitária e as grandes conglomerações nas cidades.
De vez em quando, uma epidemia qualquer com “potencial” de extermínio da humanidade “aporta” neste blog. Gosto de citar como exemplo minha pior experiência com tais epidemias que foi com a Síndrome de Weil, a forma hemorrágica da leptospirose humana, na epidemia ocorrida em São Paulo no final dos anos 90. Naquela época, de enchentes, diga-se de passagem, a doença transmitida pela convivência promíscua com roedores, atingiu em cheio a parte mais pobre da população. Ver homens, mulheres e crianças em macas sangrando por quase todos os orifícios foi das minhas piores vivências que tive como médico. Passou. Estamos aqui. No caso do Ebola, já temos até o caminho a seguir para conseguir a cura. Resta saber se as instituições envolvidas na descoberta do “soro mágico” contra a doença possibilitem sua oferta para quem mais necessita. Isso sim, a possibilidade de me decepcionar uma vez mais com a espécie humana, me dá um medo desgraçado.
Bibliografia
![]() Feldmann, H., & Geisbert, T. (2011). Ebola haemorrhagic fever The Lancet, 377 (9768), 849-862 DOI: 10.1016/S0140-6736(10)60667-8
Feldmann, H., & Geisbert, T. (2011). Ebola haemorrhagic fever The Lancet, 377 (9768), 849-862 DOI: 10.1016/S0140-6736(10)60667-8
![]() Peters, C., & LeDuc, J. (1999). An Introduction to Ebola: The Virus and the Disease The Journal of Infectious Diseases, 179 (s1) DOI: 10.1086/514322
Peters, C., & LeDuc, J. (1999). An Introduction to Ebola: The Virus and the Disease The Journal of Infectious Diseases, 179 (s1) DOI: 10.1086/514322
![]() Mupapa, K., Massamba, M., Kibadi, K., Kuvula, K., Bwaka, A., Kipasa, M., Colebunders, R., Muyembe‐Tamfum, J., & , . (1999). Treatment of Ebola Hemorrhagic Fever with Blood Transfusions from Convalescent Patients The Journal of Infectious Diseases, 179 (s1) DOI: 10.1086/514298
Mupapa, K., Massamba, M., Kibadi, K., Kuvula, K., Bwaka, A., Kipasa, M., Colebunders, R., Muyembe‐Tamfum, J., & , . (1999). Treatment of Ebola Hemorrhagic Fever with Blood Transfusions from Convalescent Patients The Journal of Infectious Diseases, 179 (s1) DOI: 10.1086/514298
Efeitos Colaterais da Vacinação contra o HPV
Poucas ações na área da Saúde mexem mais com a cabeça das pessoas do que a vacinação. É, de certa forma, incompreensível que pessoas se submetam a procedimentos estéticos de alto risco, usem suplementos sem nenhum tipo de comprovação em busca de melhores performances, tomem xixi em busca de tratamentos improváveis, mas questionem de modo tão agressivo e leviano os benefícios das vacinas. E não é de hoje. Há algo no processo de vacinação que desperta um certo terror irracional e primitivo e talvez a única forma de combater esse medo obscurantista seja por meio das luzes da informação.
Com a relativamente nova (~ 2004) vacina para o vírus da papilomatose humana, conhecido por sua abreviatura em inglês HPV, não foi diferente. A partir do anúncio de que o governo brasileiro distribuiria tais vacinas gratuitamente para população vulnerável (no caso, meninas que ainda não entraram em contato com o vírus transmitido por intermédio de relações sexuais e nas quais a infecção pode levar, anos depois, a um tipo de câncer do cérvice uterino) houve uma saraivada de protestos. Desde teorias conspiratórias sobre o capitalismo selvagem exercido pelas indústrias farmacêuticas interessadas em vender vacinas para a totalidade da população terrestre, passando por histórias de efeitos colaterais terríveis escondidos da população em nome do lucro, até o mais completo delírio psicodélico-onírico e desvairado de que o objetivo é nos transformar todos em zumbis de modo a podermos ser facilmente dominados por meio da inoculação de um vírus maligno que derreteria nossos cérebros e nossa vontade própria. Ou algo assim. No caso da vacina para o HPV, houve ainda a questão de que ela teria um efeito de liberação sexual precoce nas meninas havendo quem a defendesse que ela funcionaria como um tipo de “certificado de sexo livre”. Esse assunto já foi comentado pelo Discutindo Ecologia e pelo Carlos Orsi em textos altamente recomendáveis. Também já foram oferecidos argumentos racionais à vacinação para rebater reportagens sensacionalistas na mídia leiga. Não produziria aqui um texto melhor que estes citados.
Vamos tentar falar aqui dos efeitos colaterais da vacina contra o HPV. Sim, claro que eles existem, mas para isso é preciso alguma noção básica de como funcionam as vacinas. O princípio básico de qualquer vacina vem da observação clínica de que algumas doenças só são contraídas uma única vez devido a produção de anticorpos que duram, em geral, a vida toda. O melhor dos mundos seria adquirirmos a imunidade sem ficarmos doentes, não é? Isso é mesmo possível. Em algumas situações clínicas, quando achamos que o risco de alguém infectar-se é muito grande, administramos aos pacientes anticorpos contra determinado agente infeccioso e isso funciona muito bem (exemplo, hepatites virais, tétano). Entretanto, esses anticorpos conferem uma proteção de curta duração, são caros e por essa razão, utilizados, como eu disse, em situações bastante específicas. O melhor jeito é realmente “ensinar” o organismo a produzí-los, mas para isso é preciso “simular” uma doença mais fraquinha. É isso que a vacina faz. Existem vários tipos. Em alguns, matamos o agente infeccioso e administramos apenas os seus “cadáveres” para que o nosso organismo os reconheça da próxima vez que eles vierem, no caso, vivos e perigosos. Funciona bem. Outras vezes, domesticamos os agentes (a palavra que usamos é “atenuar”) para que, mais bonzinhos, eles não causem exatamente a mesma doença e nos protejam para sempre. Por fim, às vezes são retirados apenas pedaços principais da cápsula de alguns agentes de maneira que, tal como uma digital de um criminoso, nossas células de defesa possam identificá-los tão logo invadam nosso organismo. As vacinas mais modernas são desse último tipo e a vacina contra o HPV não foge à regra. Ela é dita “recombinante” porque “solicitamos gentilmente” a uma bactéria, veja só, que fabrique os pedacinhos de HPV que descobrimos serem os mais importantes e, depois de tratados e conservados, administramos nas pessoas. Com isso, os riscos de reações alérgicas diminuem muito e são exatamente as reações alérgicas os principais efeitos adversos desta e de qualquer vacina.
A lista abaixo, retirada daqui, enumera os principais efeitos colaterais da vacina quadrivalente, ou seja, que contém os quatro principais tipos de vírus HPV causadores do câncer uterino e que está sendo distribuída pelo SUS. Vamos a eles:
Efeitos Muito Comuns
Mais que uma em cada dez pessoas que tomam a vacina (ou seja > 10%) têm:
- vermelhidão no local da injeção, hematomas, prurido (coceira), inchaço e dor local. Pode ocorrer uma inflamação local chamada celulite e nesse caso, um serviço de saúde deverá ser procurado.
- Dor de cabeça
Efeitos Comuns
Mais do que uma em cada cem pessoas (ou seja > 1%) têm:
- febre
- náuseas
- dores nos braços, pernas, mãos e pés
Efeitos Colaterais Raros
Por volta de uma em cada dez mil pessoas (ou seja > 0,01%) têm:
- erupções cutâneas pruriginosas (tipo urticária, com “vergões”)
Efeitos Muito Raros
Menos que uma pessoa a cada 10.000 (ou seja < 0,01%) têm
- Dificuldade de respirar, chiado no peito (broncoespasmo)
Efeitos Colaterais de Frequência Desconhecida
Tais efeitos não são possíveis de ser contabilizados porque são relatos individuais de pessoas que os reportaram a centros especializados e não dados provenientes de testes clínicos controlados.
Frequência desconhecida:
- problemas sanguíneos que levaram a hematomas ou sangramento
- calafrios
- desmaio ou perda da consciência
- tonturas
- sensação de mal-estar
- Sindrome de Guillain Barré
- dor articular
- aumento dos linfonodos (gânglios)
- dor muscular ou aumento da sua sensibilidade
- convulsões
- cansaço
- vômitos
- fraqueza
Reações Alérgicas
Em raros casos, é possível que após a vacinação para HPV reações alérgicas mais graves conhecidas como reações anafiláticas ocorram. Os sinais de uma reação anafilática são:
- falta de ar e chiado no peito
- inchaço nos olhos, lábios, genitais, mãos, pés e outras áreas (chamados de angioedema)
- coceira pela corpo
- gosto metálico na boca
- ardência, vermelhidão e coceira nos olhos
- coração acelerado
- perda da consciência
Tais reações foram computadas como extremamente raras, na ordem de 1 em 1.000.000 de vacinas aplicadas. Por isso, as vacinas devem ser aplicadas em local apropriado com pessoal treinado para diagnosticar e tratar essas raríssimas complicações que, apesar de graves, têm reversão completa, sem deixar qualquer tipo de sequela. A página específica da vacina no FDA (órgão norte-americano semelhante à nossa ANVISA) pode ser checada aqui.
É isso. A vacinação é a melhor prevenção para doenças e esta é a primeira vacina contra um tipo específico de câncer, sem dúvida, um enorme avanço. Aproveito para perguntar: onde estariam os críticos da vacinação do H1N1 que há 5 anos espalharam os mesmos boatos sobre a vacinação contra a gripe suína? Por falar nisso, já tomei a minha este ano. E você?
Referência
![]() Klein, N., Hansen, J., Chao, C., Velicer, C., Emery, M., Slezak, J., Lewis, N., Deosaransingh, K., Sy, L., Ackerson, B., Cheetham, T., Liaw, K., Takhar, H., & Jacobsen, S. (2012). Safety of Quadrivalent Human Papillomavirus Vaccine Administered Routinely to Females Archives of Pediatrics & Adolescent Medicine, 166 (12) DOI: 10.1001/archpediatrics.2012.1451
Klein, N., Hansen, J., Chao, C., Velicer, C., Emery, M., Slezak, J., Lewis, N., Deosaransingh, K., Sy, L., Ackerson, B., Cheetham, T., Liaw, K., Takhar, H., & Jacobsen, S. (2012). Safety of Quadrivalent Human Papillomavirus Vaccine Administered Routinely to Females Archives of Pediatrics & Adolescent Medicine, 166 (12) DOI: 10.1001/archpediatrics.2012.1451
Atualização (06/05/2014)
Não deixem de ver o sensacional vídeo sobre vacinas do Nerdologia.