Uma Propaganda que Vale a Pena
A Hybrid Medical Animations é uma empresa de computação gráfica especializada em animações médicas. Existem várias desse tipo, mas eu fiquei especialmente intrigado com a qualidade e principalmente, conceitos fisiopatológicos envolvidos nesse demo divulgado no site. Vou tentar “irradiar” o filme – tal qual jogos de futebol transmitidos pela internet (eu sei que é horrível, mas fazê o quê?). Sugiro assistir o filme todo (3:10 min) e depois, com calma, entender cada um dos passos. Vamos lá:
00:00 – 00:10 Tudo começa com um lindo olho azul. Hehe
00:14 Aparece um coração que eu achei feio. A própria Hybrid tem um coração de vidro bem mais legal.
00:23 – 00:33 Aparece uma plaqueta (em azul) e, numa tomada mais alta, um trombo. Os fiapos são fibrina.
00:34 Uma válvula cardíaca (que acredito ser atrioventricular; tem as aórticas também).
00:41 Aparece o que eu acredito ser uma superfície de membrana celular com receptores acoplando-se a fármacos.
00:54 Não sei bem o que é a representação depois. Quem souber, ajude.
01:04 Parecem colônias de bactérias reproduzindo-se em camera rápida.
01:07 Eletrodos epicárdicos. Um estabilizador de coronária. Imagem simplesmente perfeita.
01:14 Pode ser uma secreção de alguma proteína de anticorpos (azul) e depois algo brotando que não parece ser médico (botânico?) a princípio.
01:24 – 2:00 Aqui você entra em uma coronária. Agora começa a emoção. Após ver passar umas pouquíssimas hemáceas, plaquetas e glóbulos brancos (isso não tem nada a ver com a realidade – o número seria bem maior), você se defronta com uma placa de colesterol que logo se rasga. Plaquetas (azuis) aderem ao local e ficam “peludas”, ativadas por substâncias provenientes da placa. Um trombo se forma e obstrui a coronária. Entra em cena um cateter que tem um tipo de rede na ponta. É o stent. Ele é colocado no local e esmaga a placa abrindo a luz da artéria e mantendo-a aberta (isso não é mostrado). A imagem que se segue é muito bonita. Mostra a trama do stent sendo recoberta por plaquetas que o consideram “estranho” ao organismo. Depois de um tempo, uma reação inflamatória ocorrerá no local e pode obstruir o stent. Por isso, alguns stents são recobertos com substâncias que inibem a proliferação celular e retardam essa obstrução. Também por isso, é necessário tomar medicações antiagregantes plaquetárias.
02:01 – 02:14 São umas bolhas azuis que, sinceramente, não consegui identificar.
02:15 – 02:20 Um procedimento intramedular.
02:21 – 02:26 O tal eletrodo cardíaco. O estabilizador de coronária. Parece representar uma desfibrilação. 02:27 – 02:44 Acho que eles quiseram representar células brancas do sangue.
02:45 – 03:10 Finaliza com uma belíssima imagem de um leucócito fagocitando bactérias. Eu achei interessante. Se houver discordâncias das imagens ou sugestões, por favor deixem-me saber.
(Agradecimentos sinceros a Kentaro Mori e Gabriel RNA_m)

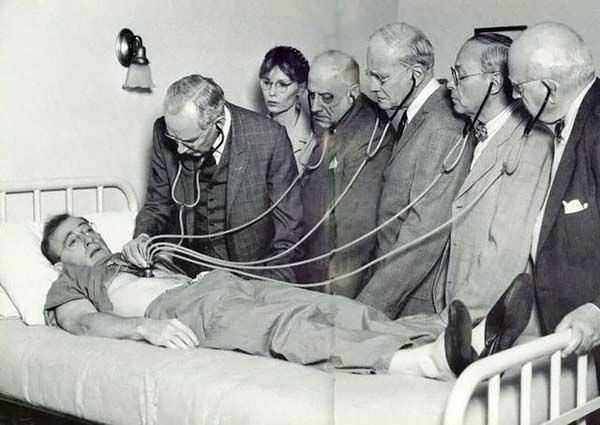
A Aposentaria do Estetoscópio?
A evolução tecnológica do estetoscópio (esteto, para os íntimos) é uma marca da evolução da própria medicina. De um tubo rígido interposto entre o ouvido do médico e o seio de belas senhoras evitando assim o constrangimento de colocar diretamente a orelha em locais castos, a um instrumento acústico e, recentemente, eletrônico, foram quase 2 séculos.
Recentemente, a ultrassonografia (USG) vem ganhando um espaço jamais imaginado na prática médica. Antes, um campo dominado exclusivamente pelos radiologistas, o “ultrassom” vem sendo incorporado a várias outras especialidades como traumatologia, emergências, terapia intensiva, cirurgia geral e vascular, entre outras tantas. Os aparelhos vem melhorando dia a dia e as imagens, que antes pareciam as de uma TV com “chuvisco” foram ficando impressionantemente nítidas. Qualquer pessoa que já viu um ultrassom morfológico de uma mulher grávida sabe do que estou falando. Além disso, a tecnologia foi ficando mais barata, simples e menor! Esse último adjetivo é o motivo do post. Recentemente, a GE Healthcare lançou um aparelho de ultrassonografia que é mais que portátil. É de mão! Chama-se VScan (ver o filme promocional abaixo).
Seria a aposentadoria anunciada de um instrumento tão caro aos médicos? O espelho frontal, aquele espelho que fica na cabeça dos médicos em qualquer desenho animado foi praticamente aposentado. Quem ainda os usa, raramente é verdade, são os otorrinos. Hoje, entretanto, eles têm uma coisa chamada “nasofibroscopia” que além de permitir-lhes uma visão melhor, incomoda menos o paciente e ainda deixa você, paciente, pegar uma carona no exame, por meio de um monitor.
Acho que o esteto vai se aposentar como o espelho frontal, as navalhas, o categut, as mezinhas e outras tantas tecnologias obsoletas com as quais os médicos tentaram minimizar as mazelas da espécie humana. Contudo, em todas as “aposentadorias” anteriores, ele, médico, acabou por se distanciar um pouquinho mais de seus pacientes. A sensação de um estetoscópio geladinho no peito com um sujeito de olhos fechados e aspecto calmo, em silêncio, ouvindo o que seu corpo tem a lhe dizer é, por si, terapêutica. A ver…
A foto é do filme Zelig de Woody Allen. Atrás, Mia Farrow. (via Kentaro).
O Ato Médico
“O CONGRESSO NACIONAL decreta:
Art. 1º O exercício da medicina é regido pelas disposições desta Lei.
Art. 2º O objeto da atuação do médico é a saúde do ser humano e das coletividades
humanas, em benefício da qual deverá agir com o máximo de zelo, com o melhor de sua
capacidade profissional e sem discriminação de qualquer natureza.
Parágrafo único. O médico desenvolverá suas ações profissionais no campo da atenção
à saúde para:
I – a promoção, a proteção e a recuperação da saúde;
II – a prevenção, o diagnóstico e o tratamento das doenças;
III – a reabilitação dos enfermos e portadores de deficiências.”
Está havendo uma discussão, na minha opinião necessária, porém mal conduzida, sobre quais as responsabilidades do médico na sociedade brasileira. Tentarei, atendendo a pedidos, esclarecer meu ponto de vista sobre o assunto devagar, visto que o problema requer uma reflexão que o calor da discussão pode confundir. A discussão é sobre o que um médico pode ou não fazer, cujo projeto de lei, ora em trâmite no Congresso Nacional, se convencionou chamar de lei do “Ato Médico”.
Como está explícito nas primeiras linhas do projeto acima, sua pretensão é reger o exercício da medicina. O que tem sido alegado por muitas sociedades médicas, em especial a Associação Médica Brasileira (AMB) e o Conselho Federal de Medicina (CFM), é que a profissão médica, apesar de muito antiga, foi a última a ter seu exercício regulamentado por lei. Esse fenômeno ocorreu também em outros países. Outras profissões da área da saúde, bem mais recentes, como nutricionistas e fisioterapeutas, tiveram sua regulamentação estabelecida há vários anos. Essa indefinição de papéis permitiu o aparecimento de uma zona cinzenta onde vários profissionais poderiam atuar sobre um mesmo problema, sobrepondo-se. Nutricionistas e nutrólogos, psiquiatras e psicólogos, fisiatras e fisioterapeutas, e mesmo enfermeiras e médicos, teriam de discutir o que pertence à esfera profissional de cada um de modo que também as responsabilidades ficassem claras. A tentativa de definir o papel do médico foi de encontro com o espaço ocupado por outras profissões e a chiadeira foi muito grande.
De um lado, os médicos que buscam definir legalmente sua área de atuação; de outro, os vários profissionais da área da saúde se sentiram invadidos e tolhidos profissionalmente, já que vinham exercendo seu papel com autonomia e excelência, mas que agora terão que, de certa forma, subordinar-se a um profissional médico. Achei o tom das declarações de ambos os lados inadequado. Posso criticar especificamente as declarações das sociedades médicas: o que deveria ser uma carta de compromissos está se tornando uma disputa por territórios.
Essa é uma daquelas leis que, no meu caso específico, não afetará em nada o meu trabalho. Se pensarmos bem, a questão específica é sobre responsabilidades. Responsabilidades geram consequências. O número de processos civis contra médicos cresce ano a ano. Eu já participei como perito e membro de comissões técnicas ou éticas de processos contra médicos. Em uma unidade de terapia intensiva de um hospital de grande porte nas quais internam-se políticos, intelectuais e celebridades em geral, nunca vi ninguém – médico ou não – clamando por ser responsável por algum procedimento ou conduta relacionado a um paciente complexo ou com uma família complexa (podemos definir isso depois). O que vejo é exatamente o contrário. Ninguém quer assumir responsabilidade alguma – repito, médico ou não. Grande parte dos profissionais da equipe multidisciplinar que atendem nas UTIs nas quais trabalho, são A FAVOR do tal Ato Médico! Eu particularmente, trabalho muito com fisioterapeutas. Nunca precisei prescrever alguma conduta. Sempre pude discutir abertamente com profissionais que, muitas vezes, eram bem mais experientes que eu. Fiz-lhes a seguinte pergunta: “No caso de um médico prescrever uma extubação (retirada da cânula orotraqueal que conecta o paciente a um ventilador mecânico) com a qual você não concordasse, qual seria sua conduta?” A grande maioria tentaria argumentar com o médico, no que muitos, dizem, teriam sucesso. “E caso o médico se mostrasse irredutível?” A esmagadora maioria realizaria o procedimento com a alegação de que “a responsabilidade final cabe ao médico!” Ela tem que caber a alguém, afinal.
Como médico, também tenho o mesmo problema com outros médicos. Sou plantonista de UTI e estou vendo um paciente complexo. Avalio, penso, pesquiso e tomo algumas condutas que julgo serem pertinentes. Chega o médico do paciente e toma condutas, digamos, totalmente díspares. O que fazer? É uma questão de responsabilidades. Posso tentar discutir, apresentar evidências de que aquilo não é o correto, mas a palavra final cabe a ele. E, agora chegamos ao ponto: se a conduta se mostrar equivocada, a responsabilidade (civil e até criminal) é dele, assim como as penas da lei! Qualquer discordância de minha parte tem que levar isso em consideração. O médicos intensivistas discutem muito (o que também acho que é uma discussão mal posta) sobre a questão das UTIs “abertas” e “fechadas”. É exatamente a mesma situação!
Há uma necessidade de regulamentação da profissão médica. Há uma necessidade premente de estabelecer o responsável técnico por procedimentos relacionados à saúde e sua manutenção. Suspeito que essa delimitação tenha como objetivo consequência um número maior de processos civis (que aumentam ano a ano). Se por um lado, acusações de arrogância e falta de bom senso por parte dos médicos são pertinentes (algumas situações já presenciadas por mim mesmo!), por outro, não há como negar uma certa hipocrisia por parte das sociedades não-médicas: a quem deverá ser imputado um eventual erro? Qual o grau de responsabilidade que se pode atribuir à cada procedimento específico? E quanto ao diagnóstico? São questões difíceis de responder sem ideologizar o debate que, para o meu gosto, já está ideologizado demais.
No dia em que uma lei substituir o entendimento e o relacionamento cordial entre profissionais de alto nível, sejam eles médicos de várias especialidades ou uma equipe multiprofissional da qual faz parte um médico, eu espero estar aposentado. Não delegarei jamais meu relacionamento com qualquer profissional da saúde, seja médico de outra especialidade, seja não-médico, a um conjunto de regras e definições. Prefiro uma fórmula mais buberiana: “Eu” reconheço “tu” como o “outro” ao meu lado e em “tu” vejo o profissional que sou e também o que queria ser: sob TODOS os aspectos, cuidar de pessoas, para mim, é um encontro.

Piada de Médico
As piadas sempre trazem alguma coisa de verdade. Quando são contadas pelos pelos próprios protagonistas então, nem se fala. Parece que o politicamente incorreto se dissolve na figura do contador e a situação fica mais engraçada. Especificamente, em relação às “piadas de médico”, são revelados estereótipos da personalidade dos profissionais de diferentes especialidades. Vou contar duas das piadas que mais circulam no meio médico.
 Nota de Cem Dólares
Nota de Cem Dólares
Sabe como esconder uma nota de cem dólares de um médico? Você vai depender da especialidade dele para ter sucesso. Vejamos:
Como se escondem 100 dólares de um anestesista? No paciente. E de um ortopedista? Num livro de medicina. De um clínico, não precisa esconder porque ele nunca viu e não sabe o que é. E de um cirurgião-plástico? Impossível, ele vai achar de qualquer jeito!
Talvez uma das mais interessantes seja a estória d’…
Os caçadores
 Um grupo de médicos de especialidades diferentes resolveu sair num fim-de-semana para caçar patos. O grupo era constituído por um radiologista, um patologista, um anestesista, um sanitarista, um pediatra, um clínico, um cirurgião, um ortopedista e um psiquiatra. Depois de discutirem amplamente a verba necessária para o projeto com o sanitarista, embarcaram todos, no carro super-hiper-equipado, cheio de tecnologias inovadoras do radiologista… Este, ao chegar ao local, decide não sair do carro: “É mais confortável aqui… Espero vocês e depois vejo esses ‘patos’. Depois de descerem do carro, o anestesista olha um nuvenzinha no final do horizonte e diz: “Vamos cancelar essa caçada!” No que o cirurgião imediatamente responde: “Ah, não, aqui também esse cara quer ser estraga-prazeres? Vamos caçar de qualquer jeito!”. Preparam-se então para caçada… O pediatra aponta a espingarda, mas olhando para o alvo, diz: “Coitado do patinho, ah, tão pequenininho…” E não atirou. O clínico então aproxima-se, também prepara-se para atirar, mas raciocina: “Parece um pato, tem forma de pato, bico de pato, mas… talvez… a cor das penas… por outro lado… o estilo de vôo… talvez…” E o pato voa! O cirurgião, ansioso com o resultado da caçada até o momento, chega, toma a espingarda e sai atirando em tudo o que se mexe. Vira para o patologista e diz: “Vai lá e vê o que é pato e o que não é!” O ortopedista, voluntarioso, entra no mato, volta, entra de novo, e cansado ao sair, pergunta: “Gente, mas o que é pato mesmo?” Nesse momento, o psiquiatra intervém: “Mas, pessoal, por que O PATO?”.
Um grupo de médicos de especialidades diferentes resolveu sair num fim-de-semana para caçar patos. O grupo era constituído por um radiologista, um patologista, um anestesista, um sanitarista, um pediatra, um clínico, um cirurgião, um ortopedista e um psiquiatra. Depois de discutirem amplamente a verba necessária para o projeto com o sanitarista, embarcaram todos, no carro super-hiper-equipado, cheio de tecnologias inovadoras do radiologista… Este, ao chegar ao local, decide não sair do carro: “É mais confortável aqui… Espero vocês e depois vejo esses ‘patos’. Depois de descerem do carro, o anestesista olha um nuvenzinha no final do horizonte e diz: “Vamos cancelar essa caçada!” No que o cirurgião imediatamente responde: “Ah, não, aqui também esse cara quer ser estraga-prazeres? Vamos caçar de qualquer jeito!”. Preparam-se então para caçada… O pediatra aponta a espingarda, mas olhando para o alvo, diz: “Coitado do patinho, ah, tão pequenininho…” E não atirou. O clínico então aproxima-se, também prepara-se para atirar, mas raciocina: “Parece um pato, tem forma de pato, bico de pato, mas… talvez… a cor das penas… por outro lado… o estilo de vôo… talvez…” E o pato voa! O cirurgião, ansioso com o resultado da caçada até o momento, chega, toma a espingarda e sai atirando em tudo o que se mexe. Vira para o patologista e diz: “Vai lá e vê o que é pato e o que não é!” O ortopedista, voluntarioso, entra no mato, volta, entra de novo, e cansado ao sair, pergunta: “Gente, mas o que é pato mesmo?” Nesse momento, o psiquiatra intervém: “Mas, pessoal, por que O PATO?”.
É isso.

O Esteto e o Esteta
Conversa de médico é sempre muito chata. Onde há uma “rodinha” de médicos conversando é muito difícil um não-médico ficar muito tempo ouvindo ou participando, seja porque não entende absolutamente nada do que está sendo discutido, seja porque alguns dos juízos emitidos são, para dizer o menos, fora do padrão ao qual estão habituados. Falar sobre a morte e o morrer, sobre secreções e vísceras, não é lá muito agradável. Mas, uma das coisas que mais choca os não-médicos é nosso conceito de “beleza”.
Dizer que uma lesão é “linda” ou que uma cirurgia foi “maravilhosa” é quase um pecado! Certa vez, levei uma bronca de uma professora: “Meu conceito de beleza é outro” – disse ela. “Não diga que a morte ou a doença são belos. Diga que são, no máximo, interessantes.” Fiquei pensando muito tempo naquilo. Esse raciocínio me pareceu bastante coerente e em concordância com o sofrimento dos pacientes, mas “desceu torto”. Não há um prazer mórbido, um gosto pelo sofrimento. Mas há, sim, uma admiração por uma entidade, um conceito que se autoexplica, um padrão que se confirma.
“Aquele paciente tem um sopro aórtico muito bonito”. O que isso quer dizer? Que é um sopro prototípico. O reconhecimento de uma entidade real com todas as nuances que lhe foram atribuídas por autores e/ou professores em textos e aulas teóricas é um prazer sensorial que, se não é exatamente o que se chama de prazer estético, em muito se aproxima dele. Uma cirurgia de reconstrução por mais cruenta e exposta pode – por que não? – ser considerada uma obra de arte.
Na última Piauí, há uma matéria muito interessante sobre um matemático brasileiro cujo título é: “Artur tem um problema” de João Moreira Salles. Ao falar do modo como os matemáticos “descobrem” seus objetos virtualíssimos, o autor escreve:
“A beleza seria essa intuição de uma totalidade. Esse sentimento estético é a peneira que separa o joio do trigo. Por ela só passam os objetos que, por belos, anunciam: Existo. “Passamos a vida pensando em objetos lindos“, diz Yoccoz, com um sorriso de felicidade. “O prazer estético é comparável ao da música.” Grandes matemáticos são estetas, e a beleza será, para todos eles, uma das mais poderosas ferramentas da descoberta. Pelo entusiasmo com que falam do que lhes passa pela cabeça, é como se existisse música e nós, os não-matemáticos, fôssemos todos surdos.”
Fico pensando se grandes médicos não seriam também estetas. A beleza como ferramenta de conhecimento. Aliás, a mim me parece que todo profissional que faz o que gosta poderia ser um esteta. Quem faz o que gosta busca a excelência por um prazer estético: tornar o que faz mais bonito, é sentir-se melhor.
Gravura: Franco Murer
Diagnóstico e Intuição
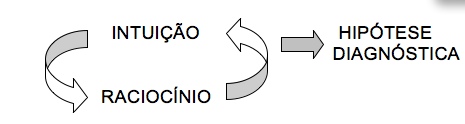
Muita gente pergunta como é fazer um diagnóstico clínico. Como elevar o “particular” de um paciente no consultório ou hospital ao “universal” da doença descrita no livro. O diagnóstico clínico é o momento em que o médico tenta identificar a doença através da história clínica (ativa ou passiva), procurando sinais e/ou interpretando exames subsidiários, com o desafio de não perder de vista, o próprio paciente, devido ao caráter psicológico e social que as enfermidades apresentam segundo a definição do prof. Milton Martins [1]. Não é difícil entender que o ato do diagnóstico clínico é indissociável da atividade racional ou razão. Podemos considerar, grosso modo, que a atividade racional possui duas modalidades básicas: a intuição (ou razão intuitiva) e o raciocínio (ou razão discursiva). O post anterior, tentava esboçar por meio de problemas simples, a diferença cognitiva entre os dois. Segundo Chauí [2], razão discursiva, como o próprio nome indica, discorre por uma realidade para chegar a conhecê-la, isto é, realiza vários atos de conhecimento até conseguir captá-la. Em uma sucessão de esforços de aproximação (por vários métodos) chega-se ao conceito da realidade que se quer conhecer, no nosso caso, a doença do paciente. A razão intuitiva, ao contrário, consiste num único ato do espírito, que, de uma só vez, capta por inteiro e completamente o objeto. O ato do diagnóstico clínico apesar de sua importância óbvia, por razões inexplicadas, não faz parte da grande maioria dos livros-texto de medicina. Quando abordado, é dada sempre maior importância à razão discursiva – o raciocínio clínico. O objetivo primordial desse post é chamar a atenção para o fato de que a intuição ou razão intuitiva é, no mínimo, tão importante quanto o raciocínio clínico para se chegar a um diagnóstico. Além disso, só após o reconhecimento da importância da intuição no ato do diagnóstico clínico poderemos estudá-la, disciplinando-a e colocando-a a favor do trabalho do médico, como já foi, exaustivamente realizado com sua contrapartida cognitiva, o raciocínio clínico. Talvez a principal causa destas distorções sejam interpretações do modelo de estratégias diagnósticas proposto por David Sackett [3]. Com a publicação do excelente livro Clinical Epidemiology em 1985, o modelo foi ganhando contexto e corpo e vem se popularizando principalmente entre os clínicos, sendo incorporado gradativamente ao ensino da prática médica. Em linhas gerais, segundo Sackett, seriam quatro as estratégicas básicas para chegarmos a um diagnóstico:
1) Reconhecimento de padrão (ou método do gestalt). É a percepção instantânea de que o quadro clínico do paciente é indistinguível de um padrão previamente aprendido de síndrome ou doença. O exemplo utilizado pode ser uma criança com síndrome de Down ou o “fácies” característico da doença de Graves (um forma de hipertireoidismo em que os olhos ficam saltados).
2) Método do Algoritmo. No qual o processo diagnóstico progride de acordo com uma seqüência lógica de vias pré-formatadas dicotomizadas por perguntas e respostas do tipo sim/não ou presente/ausente. São os fluxogramas de diagnóstico. O exemplo mais característico, para usar algo hoje muito em moda, são os algoritmos de trabalho do Advanced Cardiac Life Support (ACLS). Por intermédio desses algoritmos, o médico sob a pressão de uma situação crítica, pode chegar a um diagnóstico de embolia pulmonar ou pneumotórax hipertensivo.
3) Método da Exaustão. Esse método ficou conhecido por esse nome pelo fato do médico não se preocupar em raciocinar sobre o dado que está por receber de seu paciente, ocupando-se apenas de acumular exaustivamente, o maior número possível de informações. A estratégia da exaustão implica no fato de que o diagnóstico deva ser feito em duas etapas. Primeiro coleta-se tudo que poderia ser pertinente ao caso depois, e apenas depois disso, procede-se à segunda etapa que consiste em pinçar as informações potencialmente úteis para se fechar um diagnóstico. Foi assim que aprendi a “tirar história” dos pacientes.
4) Método Hipotético-Dedutivo. Consiste na formulação de uma pequena lista de hipóteses seguida de manobras clínicas (história e exame físico) e paraclínicas (radiografias e exames laboratoriais) visando à redução dramática dessa pequena lista e finalmente ao diagnóstico mais provável. Ao mesmo tempo em que as hipóteses são geradas, o médico vai simultaneamente realizando pequenos “bits” de procura por dados e sinais físicos que suportem sua hipótese. Essa estratégia é utilizada pela grande maioria de clínicos experimentados inconscientemente e parece ser algo inerente ao raciocínio investigacional humano, pois, mesmo alunos do primeiro ano da faculdade de medicina, submetidos ao mesmo estudo, demonstraram o mesmo tipo de comportamento.
Podemos analisar as estratégias diagnósticas sob a ótica de quem procura por indícios de intuição nelas. De imediato, o reconhecimento de padrão parece ser a categoria que melhor preenche a definição de razão intuitiva: captação de uma só vez da essência do objeto a ser conhecido, como um ato único do espírito. Entretanto, em análise mais cuidadosa percebemos que o reconhecimento de padrão é um re-conhecimento. O indivíduo deve ter “conhecido” a doença pelo menos uma vez antes. Normalmente, isto se dá através de outro médico, o que o torna refém do ponto-de-vista de um terceiro. Que dizer então, de doenças que nunca vimos antes? Em se tratando de razão intuitiva, nos permitimos intuir um conceito que não temos, mas não costumamos usar a intuição, até por uma questão de treinamento profissional, para conhecer uma doença que nunca vimos! Esse procedimento seria um “gerador” de doenças na dependência da variedade de seus quadros clínicos, e de fato, era assim que ocorria antes. Portanto, o reconhecimento de padrão é uma estratégia que parece mais se utilizar de padrões pré-formatados de entidades patológicas. O diagnóstico é então, efetuado por simples comparação não se constituindo assim, num meio para utilização da razão intuitiva.
Se por um lado, as estratégias do algoritmo e da exaustão são quase que abordagens mecanicistas do ato diagnóstico, por outro, a estratégia hipotético-dedutiva envolve uma etapa de geração de hipóteses que parece ter algo de intuitivo. O próprio Sackett faz a pergunta crucial: de onde vêm as hipóteses? Em apenas um parágrafo, a resposta de E. J. Moran Campbell, o grande fisiologista respiratório: “muitas, se não a maioria (das hipóteses), provém de nossa visão de rótulos diagnósticos como idéias explicativas que amarram nossa compreensão da biologia humana às enfermidades de nossos pacientes. Também, e especialmente com a experiência, muitas hipóteses saltam aos olhos por reconhecimento de padrão de um tipo que gera possibilidades múltiplas em lugar de uma única, de muito alta probabilidade”. Não há maiores comentários sobre o assunto no livro apesar da beleza e profundidade da frase. A primeira oração refere-se à tensão que é quebrada quando fazemos um diagnóstico (ou pensamos que fazemos). Cuidar de um paciente sem diagnóstico é um dos fatores de maior estresse psicológico para um médico. Daí a tensão que faz gerar hipóteses. Quando uma delas se encaixa (ou parece se encaixar), o médico se sente em território conhecido e fica seguro de si e de seus atos. A segunda oração merece um pouco mais de reflexão. Diz ela que com a experiência, algumas hipóteses são criadas por reconhecimento de padrão, mas de um tipo especial, pois ao invés de uma hipótese de alta probabilidade como já discutido acima, gera várias que necessitam ser
demonstradas através de uma atividade intelectual. Seriam a geração de hipóteses e sua posterior dedução apenas uma seqüência de tentativas frustradas de reconhecimento de padrão na qual se necessitam mais dados para sua comprovação? Para responder a essa pergunta, precisamos conhecer um pouco mais sobre o mecanismo gerador das hipóteses. Há evidências [4] de que uma hipótese diagnóstica é formulada antes do primeiro minuto de uma consulta. E, aproximadamente 6 minutos após ouvir a queixa principal do paciente, um médico bem treinado é capaz de formular uma hipótese diagnóstica que em 75% das vezes é o diagnóstico correto. Ora, todos esses achados lembram muito um processo intuitivo. A intuição, por sua vez, pode ser o ponto de chegada, a conclusão de um processo de conhecimento, e pode também ser o ponto de partida de um processo cognitivo. O processo de conhecimento, seja o que produz uma intuição, seja o que parte dela, constitui a razão discursiva ou o raciocínio. Pode-se então, imaginar que a estratégia hipotético-dedutiva parte de uma intuição e através do raciocínio chega a confirmação desta intuição ou a uma nova, com outputs de hipóteses diagnósticas como mostra a figura. Da maneira como vemos a estratégia hipotético-dedutiva, a intuição é, no mínimo, tão utilizada quanto raciocínio clínico para se atingir um diagnóstico.
[2] Chauí, M. Convite à Filosofia. 2000.
[3] Sackett D, Haynes B, Guyatt G, Tugwell P. Clinical Epidemiology. A basic science for clinical medicine. páginas 3-18.
[4] Barrows HS, Norman GR, Neufeld VR, Feightner JW. The clinical reasoning of randomly selected physicians in general medical practice. Clin Invest Med. (5) 1:49-55. 1982.

Diagnóstico
Exemplo 1 – A soma abaixo está expressa em letras. No lugar de um dos dígitos de 0 a 9, temos as letras A, B e C. Dada a soma, qual o valor de A, B e C?
+ B B
C B C
Exemplo 2 – Faça quatro linhas retas que passem por todos os nove pontos no diagrama a seguir, sem levantar o lápis do papel (Moçada, não vale passar pela mesma reta 2 vezes, ok?).

Schopenhauer, Rogozov e Apêndices
![]() Frequentemente me perguntam se eu me trato ou trato meus parentes mais próximos. Digo sempre que não gosto e evito ao máximo, mas que se alguma emergência surgir, estarei lá, de prontidão. Sempre. É preciso, como já comentamos, um certo distanciamento para “objetivar” um indivíduo e considerá-lo um paciente. No caso de parentes próximos, esse distanciamento fica mais difícil.
Frequentemente me perguntam se eu me trato ou trato meus parentes mais próximos. Digo sempre que não gosto e evito ao máximo, mas que se alguma emergência surgir, estarei lá, de prontidão. Sempre. É preciso, como já comentamos, um certo distanciamento para “objetivar” um indivíduo e considerá-lo um paciente. No caso de parentes próximos, esse distanciamento fica mais difícil.
Que dizer de si mesmo? Quanto de distanciamento é possível conseguir de si mesmo? Schopenhauer considerava o corpo uma encruzilhada. Na impossibilidade de conhecer a “coisa-em-si”, tudo que conhecemos é mediado pelo nosso corpo e se torna uma representação em nossa consciência. Mas como conhecemos nosso próprio organismo? Se por um lado, não podemos conhecer a realidade dele em si, por outro, o sentimos e vivemos nele como nenhum outro ser pensante no universo. Isso nos permite uma “visão” privilegiada do nosso corpo: percebemo-lo de forma imediata. Dessa forma, segundo Schopenhauer, ele se torna o ponto de partida do conhecimento. Mas, e quando esse corpo, ponto de partida, é, ele mesmo, objetivado, numa reviravolta metafísica, e submetido ao escrutínio da razão e da técnica que ele proporciona?
 Esse rapaz bonitão da foto é Leonid Ivanovitch Rogozov. Em 5 de Novembro de 1960, ele embarcou em Leningrado na sexta expedição soviética para Antártica. Tinha 27 anos e interrompeu sua carreira acadêmica (uma dissertação sobre câncer de esôfago) para se alistar numa aventura. Depois de 36 dias, chegaram ao local programado. Iniciaram então, a construção de uma base militar chamada Novolazarevskaya que ficou pronta 9 semanas depois. O navio deixou então 12 tripulantes que deveriam passar o inverno na base antártica. Rogozov era o único médico do grupo (não havia enfermeiras, nem mesmo técnicos de qualquer espécie).
Esse rapaz bonitão da foto é Leonid Ivanovitch Rogozov. Em 5 de Novembro de 1960, ele embarcou em Leningrado na sexta expedição soviética para Antártica. Tinha 27 anos e interrompeu sua carreira acadêmica (uma dissertação sobre câncer de esôfago) para se alistar numa aventura. Depois de 36 dias, chegaram ao local programado. Iniciaram então, a construção de uma base militar chamada Novolazarevskaya que ficou pronta 9 semanas depois. O navio deixou então 12 tripulantes que deveriam passar o inverno na base antártica. Rogozov era o único médico do grupo (não havia enfermeiras, nem mesmo técnicos de qualquer espécie).
No dia 29 de Abril de 1961, Rogozov sentiu-se mal. Náuseas, vômitos, febre baixa e dor abdominal que logo localizou-se no quadrante inferior direito do abdome. Rogozov diagnosticou-se uma apendicite aguda. Tomou antibióticos, analgésicos e antitérmicos sem resultado. Compressas produziam alívio fugaz. Ele sabia: “não há tratamento clínico para doenças cirúrgicas”. Todas as tentativas nesse sentido só conduzem à catástrofes. Na impossibilidade de retornar e/ou de obter qualquer tipo de auxílio (hoje temos robôs que operam à distância), ele treinou 3 de seus colegas (um metereologista, um mecânico e o chefe da base) em procedimentos básicos como aplicar medicamentos e o que fazer em determinadas situações, esterilizou instrumentos e se preparou para operar-se.
Ele realizou uma anestesia local e após 15 min, fez uma incisão (me pareceu, pela descrição, uma incisão clássica no ponto de McBurney) de 10-12 cm e começou a procurar o apêndice. Ele operava sem luvas porque tinha que trabalhar basicamente dependendo de seu tato. Depois de 30-40 min, seus assistentes notaram respirações rápidas, palidez cutânea e sudorese, indicando que Rogozov estaria com vertigens. Como a visão era muito prejudicada, ele frequentemente tinha que levantar a cabeça para tentar ver o que estava fazendo, o que foi ficando cada vez mais difícil. A cirurgia durou 1 h e 45 min. Ele mesmo terminou toda a sutura. O apêndice estava necrótico. Ao final, ensinou seus assistentes a lavar a ferida e a realizar os curativos, tomou pílulas para dormir e descansou. No dia seguinte, teve febre 38,1 C, continuou a tomar antibióticos e foi melhorando lenta mas progressivamente. Ao cabo de 2 semanas, ele estava apto a trabalhar normalmente. Voltou à Rússia e ainda teve tempo de casar e ter um filho médico que escreveu sua história.

Rogozov, V., & Bermel, N. (2009). Auto-appendectomy in the Antarctic: case report BMJ, 339 (dec15 1) DOI: 10.1136/bmj.b4965
Fotos modificadas do artigo original. Sem permissão (por enquanto).

Tecnologias do Corpo
Há um campo da ciência médica que origina o que se pode chamar de tecnologias do corpo, por falta de uma expressão mais adequada. Não é medicina porque não diz respeito à saúde ou a doença especificamente. Alguém sempre pode argumentar que questões menos palpáveis como inadequações sociais e/ou sofrimento psíquico possam ser causados por, digamos, “problemas” orgânicos ou funcionais. Entretanto, exemplos como próteses de silicone, cirurgias para aumentar o tamanho do pênis, implantes clitorianos de colágeno, plástica de vulvas, despigmentação anal, anabolizantes de uma forma geral, uso recreacional dos inibidores da fosfodiesterase 5 (PDE5) (ex.: sildenafil) – em geral associados a antidepressivos que têm como efeito colateral a anorgasmia, de modo a retardar maximamente o orgasmo e manter pelo maior tempo possível a ereção possibilitando um desempenho sexual mais parecido com o de um atleta do que de um amante – não se constituem, convenhamos, algo que possa ser chamado de medicina.
Sempre que falo sobre esse assunto, alguém tenta correlacionar as tecnologias do corpo com a contemporaneidade, com nossa época atual e sua vertiginosa maneira lidar com o tempo: como que através de uma janela de um trem de alta velocidade. Mas as tecnologias do corpo são muito antigas. Desde métodos de tortura até a circuncisão, o homem vasculha seu corpo (e também o corpo de seus semelhantes) em busca de respostas, de performance, ou de simples satisfação de sua infinita curiosidade. Uma das mais comoventes e belas histórias sobre as tecnologias do corpo é a dos castratti. O filme acima, um fragmento de Farinelli, Il castrato, é uma ária da ópera Rinaldo de Haendel. Os castratti eram meninos que tinham o dom de cantar e que, para manter a voz num timbre muito especial, eram castrados antes que ela adquirisse o tom mais baixo, característico dos homens adultos. Esse timbre era cultuado nos meios musicais e o filme conta a história de um último desses meninos, Carlo Broschi. A voz que canta a ária no filme é uma mixagem de uma voz feminina e outra masculina (Derek Lee Ragin, um contra-tenor inglês e Ewa Mallas Godleska, uma mezzo-soprano polonesa) o que, segundo alguns especialistas, fez com que o timbre se aproximasse do original de um castrato. O filme mostra também o momento da castração com o menino imerso em uma banheira de leite. É emocionante e triste.
Vejo ainda o corpo como Nietzsche, que o chamava de a grande razão. Não concordo com a forma como tem-se disposto dele, o corpo, quase que escravizando-o, a serviço de pequenas razões banais. Lamento que muitos médicos se mostrem como veículos dessa vontade. Se o mundo ganhou Farinelli, perdeu Carlo Broschi, um menino normal. E pelo menos para a medicina, isso não tem preço.
O Bumbum de Gisele
 Normalmente, as doenças são associadas ao feio ou mesmo à repugnância. Essa semana, me fizeram uma pergunta muito interessante. Haveria alguma doença ou anomalia que pudesse causar um efeito esteticamente mais agradável? Que desafio! Pensei várias coisas. A doença de Addison e a hemocromatose dão uma coloração bronzeada à pele – a la Índia – que me pareceu interessante, mas insuficiente para um efeito estético de impacto. A anorexia nervosa perdeu muito de seu apelo estético na era pós-AIDS. Mesmo as modelos, mudaram o protótipo de seus corpos depois dela. A própria Gisele Bündchen… ops, sim, Gisele! Acho que tenho uma resposta!
Normalmente, as doenças são associadas ao feio ou mesmo à repugnância. Essa semana, me fizeram uma pergunta muito interessante. Haveria alguma doença ou anomalia que pudesse causar um efeito esteticamente mais agradável? Que desafio! Pensei várias coisas. A doença de Addison e a hemocromatose dão uma coloração bronzeada à pele – a la Índia – que me pareceu interessante, mas insuficiente para um efeito estético de impacto. A anorexia nervosa perdeu muito de seu apelo estético na era pós-AIDS. Mesmo as modelos, mudaram o protótipo de seus corpos depois dela. A própria Gisele Bündchen… ops, sim, Gisele! Acho que tenho uma resposta!
Gisele Bündchen é a top model mais badalada do mundo. Quando surgiu, me lembro de avaliações dizendo que seu sucesso era devido ao fato de não ser tão magrela quanto as outras e ter, digamos, seios e glúteos mais fartos que suas concorrentes. Quanto aos belíssimos seios, nada a dizer (só a suspirar…). Quanto aos glúteos, bem, acho que podemos revelar alguns segredos da top.
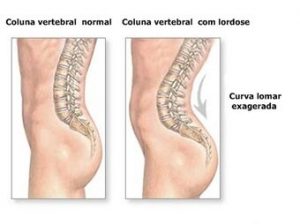
Gisele tem uma pequena deformidade da coluna lombar chamada lordose. A lordose e a cifose são acentuações de curvaturas normais da coluna vertebral, como mostra a figura ao lado. (Ver interessante post sobre as vantagens evolutivas da lordose nas mulheres no RNAm). Além disso, para desfilar e posar, ela exagera essa curvatura, dando ao seu quadril e bumbum um aspecto, digamos, bastante agradável ; ), como mostra a figura. Repare (se conseguirem), que a coluna lombar desenha um sulco bastante profundo nas costas da modelo. Os ombros jogados para trás facilitam essa postura e, sua viradinha na passarela, uma de suas marcas registradas, é clássica nessa posição.
Entretanto, a lordose é uma deformidade que se for muito acentuada é 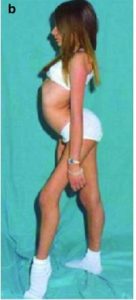 passível até de correção cirúrgica pois pode dificultar a marcha. Essa foto ao lado (), mostra uma menina anormalmente magra com uma acentuada lordose. Note como, mesmo sendo muito magra, o bumbum fica empinado. O inconveniente dessa postura é que, mesmo a menor gordurinha abdominal, faz aparecer uma barriguinha indesejável. Mas, convenhamos. No caso de Gisele, é difícil prestar atenção nesses detalhes.
passível até de correção cirúrgica pois pode dificultar a marcha. Essa foto ao lado (), mostra uma menina anormalmente magra com uma acentuada lordose. Note como, mesmo sendo muito magra, o bumbum fica empinado. O inconveniente dessa postura é que, mesmo a menor gordurinha abdominal, faz aparecer uma barriguinha indesejável. Mas, convenhamos. No caso de Gisele, é difícil prestar atenção nesses detalhes.
Com essa estória, acabei por refletir sobre a relação entre deformidades anatômicas e beleza. As formas curvas e sinuosas sempre foram associadas à feminilidade e a beleza. Ao avaliar a primeira foto de Gisele acima lembrei de uma outra, também um modelo feminino. Numa época em que as mulheres bonitas eram bem mais rechonchudas do que os padrões de beleza exigem hoje, Sandro Botticelli pintou o quadro “O nascimento de Vênus” (mais ou menos em 1485). Quem vê o quadro todo, a leveza dos tecidos, a harmonia das figuras e a extrema beleza da Vênus, não se dá conta de seu pescoço extremamente alongado e do descaimento absurdo de seus ombros. Esse tipo de deformidade é visto em pacientes que se submeteram a um antigo procedimento para tratamento de tuberculose – a toracoplastia – e, garanto-lhes, não é nada bonito. De onde Botticelli tirou esse tipo de postura? Baseado no que, pôde ele combinar a anatomia levemente deformada de várias partes do corpo para criar um padrão de beleza único? E por que achamos que uma mulher de pescoço comprido e ombro caído, e outra, com uma deformidade na coluna, são tão belas?

O Nascimento da Vênus – Sandro Botticelli (cerca 1485)
Conclusão: se nem todas as doenças e/ou deformidades são associadas a feiúra; o imperfeito, o anormal, o incomum também podem gerar o belo. Se é possível ver o belo na imperfeição é porque “beleza” é diferente de “perfeição anatômica”. Então, é isso que Gisele me ensina como deusa estética que é! Peço então, que os deuses e deusas da medicina me ensinem sempre a ver o ser humano para além da doença. Me ensinem também já, se não for pedir muito, a desfocar meus olhos das repetições supernormais da vida de modo que eu possa compreender a fúria luxuriante de uma redenção estética da humanidade e não me deter na sua anêmica e total falta de sentido.
Atualização
Tive que trocar a foto da menina porque o site original saiu do ar (2x)